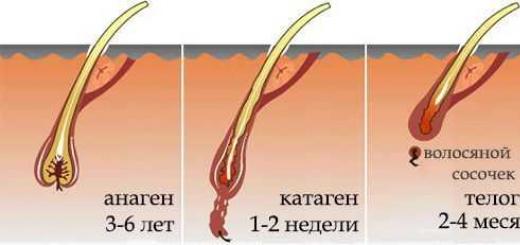
В общем, инсульт происходит из-за эпизода ишемии (80-85% пациентов), кровоизлияния (15-20% больных).
Ряд факторов риска инсульта приведен ниже:
- Преклонный возраст
- Семейный анамнез
- Повышенное кровяное давление
- Ишемическая болезнь сердца
- Сахарный диабет
- Курение сигарет
- Болезни сердца
- Ожирение
- Гиподинамия
- Алкоголизм
Начало и продолжительность симптомов позвоночной инсульта зависит, в значительной степени, по этиологии. У больных с тромбозом основной артерии обычно имеют нарастания и убывания группы симптомов, целых 50% пациентов, испытывают транзиторные ишемические атаки (ТИА) в течение нескольких дней до нескольких недель до начала окклюзии.
В противоположность этому, эмболии внезапные, без продромальной стадии, с острым и драматическим представлением.
Распространенные симптомы, связанные с вертебро-базилярным инсультом
- Головокружение
- Тошнота и рвота
- Головная боль
- Снижение уровня сознания
- Аномальные глазодвигательные признаки (например, нистагм, диплопия, изменения зрачков)
- Ипсилатеральная слабость мышц, иннервируемых черепными нервами: дизартрия, дисфагия, дисфония, слабость мышц лица и языка.
- Потеря чувствительности в лице и волосистой части головы
- Атаксия
- Контралатеральный гемипарез, тетрапарез
- Утрата болевой и температурной чувствительности
- недержание мочи
- выпаление полей зрения
- нейропатическая боль
- гипергидроз в лице и конечностях
Особенности симптомов ОНМК в ВББ при эмболическом варианте
- быстрое начало – от появления первых симптомов до их максимального развития не более 5 мин
- двигательные нарушения: слабость, неловкость движений или паралич конечностей любой комбинации, вплоть до тетраплегии;
- расстройства чувствительности: потеря чувствительности ИЛИ парестезия конечностей в любой комбинации или распространяющая на обе половины лица или рта;
- гомонимная гемианопсия, или корковая слепота;
- расстройства координации движений нарушение равновесия, неустойчивость;
- системное и несистемное головокружение в сочетании с двоением в глазах, нарушениями глотания и дизартрией.
Симптомы, которые тоже могут наблюдаться у пациентов
- синдром Горнера
- нистагм (особенно вертикальный)
- редко нарушения слуха.
Головокружение, атаксия и зрительные расстройства образуют характерную для этой
патологии триаду указывающую на ишемию мозгового ствола, мозжечка и затылочных долей мозга.
Иногда типичный синдром сосудистого поражения в ВББ может сочетаться с нарушением высших мозговых функций, например с афазией, агнозией, острой дезориентацией.
Альтернирующие синдромы с четко локализованными очагами в пределах ВББ, например синдромы Вебера, Мийяра-Гублера, Валленберга-Захарченко редко встречаются в чистом виде.
Особой формой острого нарушения мозгового кровообращения
в ВББ является инсульт «лучника» связанный с механической компрессией позвоночной артерии на уровне С1-С2 при крайнем повороте головы.в сторону
В настоящее время механизм такого инсульта объясняют натяжением артерии на уровне С1-С2 при повороте головы, сопровождающимся надрывом интимы сосуда, особенно у больны«, с патологическими изменениями артерий. В случае компрессии доминантной ПА отсутствие достаточной компенсации кровотока в ВББ. вследствие гипоплазии противоположной позвоночной артерии или ее стеноза а также несостоятельность задних соединительных артерий является фактором, способствующим развитию инсульта «лучника». Одним из предрасполагающие факторов данной патологии является наличие у пациентов аномалии Киммерли – дополнительной костной дужки-полукольца, которое может сдавливать позвоночные артерии над дугой первого шейного позвонка.
ОНМК в ВББ неотложное состояние, требующее госпитализации в специализированное сосудистое неврологическое отделение, лечение ишемического инсульта в ВББ происходит в условиях стационара в ряде случаев нейрореанимациооного отделения.
Реабилитация после инсульта в вертебро-базилярном бассейне
Реабилитация после инсульта играет решающую роль в восстановлении функций мозга. Врачи и медсестры играют решающую роль по реабилитации.
медсестры часто являются первыми, чтобы предложить инициирование услуг терапии, потому что они имеют самое широкое участие с пациентом. До начала обсуждения конкретных дисциплин терапии, решения вопросов, кормящих в уходе за пациентами с вертебробазилярного инсульта.
могут быть различны в зависимости от симптомов и от тяжести повреждения головного мозга. Начальное вмешательство включает в себя уход за больными поддержание целостности кожи, регуляция функции кишечника и мочевого пузыря, поддержание питания, а также обеспечение безопасности пациента от травм.
Другие важные вопросы в согласовании с лечащим врачом включают восстановление функции глотания самообслуживания. У некоторых больных, тяжесть неврологического дефицита делает невозможным вставание, тем не менее, пациенты должны быть активизированы включая активное участие их в физической реабилитации (лечебной физкультуре) и профессиональной терапии.
Позиционирование в постели и в кресле обеспечивает комфорт пациента и предотвращает осложнения от пролежней. Если верхняя конечность вялая или паретичная, правильная поза имеет решающее значение для предотвращения подвывиха плеча и боли в ней.
Средний медицинский персонал должен обучить членов семьи в уходе за лицом, перенесшим инсульт. Члены семьи пациента могут быть не знакомы с инсультом и его последствиями. Обучение преследует цель сделать пациента и членов его семьи информированными о важности продолжения реабилитации и профилактики повторных эпизодов, о соответствующих мерах предосторожности, и продолжения терапии после выписки домой.
Некоторые пациенты имеют колеблющиеся признаки и симптомы, которые часто связаны с позиции. Из-за этой возможности, необходимые меры предосторожности с мероприятиями, которые могут быть приняты до тех пор, пока симптомы стабилизировались.
Специалист по лечебной физкультуре несет ответственность за корректировку грубых моторных навыков, таких, как ходьба, сохранение равновесия тела, способность перемещаться и менять позу в пределах кровати или инвалидной коляски.
Врач ЛФК также разрабатывает программу упражнений и инструктирует пациента с целью общего укрепления и увеличения движений. Обучение членов семьи пациента и в использовании низших протезирования конечностей могут быть необходимы для обеспечения функциональной мобильности. Показана так же вестибулярная гимнастика.
Поиск:
Рубрики
Философия блога о здоровой пище
Понятно, что вы всегда очень заняты. Однако, читая блог о здоровой пище вы поймете как легче правильно и качественно питатья питаться, чтобы сохранить и преумножить ваше здоровье. Мы живем в противоречивое время, с одной стороны сталкиваемся с большим выбором продуктов (большим чем когда-либо), с другой стороны с сложностью выбора: кому верить? какая пища не навредит? На диета-и-лечение.рф вы найдете точную и объективную информацию о здоровом питании. Блог дает вам простые ответы на важные вопросы о еде и о здоровой пище.
Наша рубрика диетические блюда богата рецептами вкусных диетических блюд с доступными ингредиентами и простым приготовлением. Статьи раздела о здоровом пище содержат точную информацию о еде и её влиянии на здоровье, на которую вы можете положиться. Другие разделы сайта расскажут о диетах при различных заболеваниях, предложат меню и простые рецепты при диабете, гепатитах, подагре.
Почему диета-и-лечение.рф можно доверять?
Все, о чем написано, основывается на научных данных, а также написано специалистами. Статьи о питании, похудении и лечебных диетах содержат непредвзятую, объективную информацию. Блог о здоровой пище не спонсируется какой либо коммерческой структурой или организацией.
Особенности ишемического инсульта в вертебро-базилярном бассейне
Нарушения кровоснабжения головного мозга(инсульт) остаются наиболее актуальной проблемой в мировой медицинской практике невропатологов.
Согласно медицинской статистике до 80 % всех случаев выявленных инсультов имели ишемическую природу своего возникновения.
Из них до 30 % приходится на локализацию негативного очага в вертебро-базилярном сосудистом бассейне, но
вероятность летального исхода намного выше, чем при иных локализациях очага поражения.
Специалистами также достоверно установлено – до 70 % формированию мозговой катастрофы предшествовали транзиторные ишемические атаки. При отсутствии адекватного лечения впоследствии обязательно формировался ишемический инсульт с тяжелыми последствиями.
Характеристики вертебро-базилярной системы
Именно на эту сосудистую структуру приходится до 30 % от всего внутричерепного кровотока.
Это возможно благодаря особенностям ее строения:
- ответвляющиеся непосредственно от основных артериальных стволов парамедиальные артерии;
- призванные кровоснабжать боковые территории мозга огибающие артерии;
- наиболее крупные артерии, локализующиеся в экстракраниальных и интракраниальных мозговых отделах.
Именно такое обилие сосудов и артерий с разными диаметрами просветов, с разнообразным строением и анастамозным потенциалом и определяет широчайшую клинику дисциркуляций.
Наряду с формированием типичных для транзиторных ишемических атак клинических проявлений, специалистом могут выявляться и атипичные формы ишемического инсульта, что существенно затрудняет постановку диагноза.
Причины развития
Специалистами на сегодняшний день ведется речь о следующих наиболее значимых причинах формирования ишемического инсульта:
- Атеросклеротическое поражение внутричерепных сосудов;
- Особенности строения сосудистого русла врожденного характера;
- Формирование микроангиопатий на фоне гипертонической патологии, диабета и иных заболеваний;
- Выраженное сдавливание артерий патологически измененными шейными структурами позвоночника;
- Экстравазальная компрессия, сформировавшаяся вследствие гипертрофированной лестничной мышцы либо гиперплазироваными поперечными отростками шейных сегментов позвоночника;
- Травматизация;
- Поражения сосудистой стенки воспалительными явлениями – разнообразные артерииты;
- Изменения реологических параметров крови.
Принято различать следующие виды инсульта в вертебро-базилярном районе:
- в самой базилярной артерии;
- в районе задней мозговой артерии;
- правосторонний вариант ишемического поражения;
- левосторонний вариант мозговой катастрофы.
По выявленной причине нарушение может быть:
Симптомы
Большинство пострадавших при тщательном расспросе могут припомнить, что состоянию инсульта предшествовали симптомы транзиторных ишемических атак: ранее нехарактерное головокружение, неустойчивость при ходьбе, болевые ощущения в голове локального характера, ухудшение памяти.
При несвоевременном обращении человека к специалисту или при отсутствии лечения, симптомы инсульта многократно усиливаются. Их выраженность во многом определяется локализацией негативного очага, обширностью поражения структур мозга, исходным состоянием здоровья человека, адекватностью коллатерального кровоснабжения.
- Иллюзорное восприятие пациентом собственных и внешних движений из-за выраженного головокружения;
- Невозможность поддерживать вертикальное положение – статическая атаксия;
- Разнообразной выраженности болевые ощущения в затылочном районе головы, иногда с иррадиацией в район шеи, глазниц;
- Некоторые расстройства зрительной деятельности;
- Возможность формирования дроп-атак – человек внезапно ощущает максимальной выраженности слабость в нижних конечностях и падает;
- Значительное расстройство памяти.
При наличии одного симптома или их комбинации - рекомендуется незамедлительно провести консультацию невролога и необходимый перечень диагностических процедур. Игнорирование предшествующей мозговой катастрофе транзиторной ишемической атаки может в дальнейшем привести к весьма тяжелым осложнениям.
Диагностика
Помимо тщательного сбора анамнеза и проведения диагностического исследования, специалист при выставляет диагноз. Обязательные диагностические процедуры:
- доплерография;
- дуплексное сканирование;
- ангиография;
- КТ или МРТ головного мозга;
- контрастное панангография;
- рентгенография;
- разнообразные анализы крови.
Только вся полнота данных позволяет провести адекватную дифференциальную диагностику инсульта в вертебро-базилярном бассейне.
Лечение
Инсульт требует обязательного транспортирования пострадавшего в условия неврологического стационара для проведения комплексной лечения
- Тромболитическая терапия – в кровяное русло вводятся современные препараты, способствующие максимально быстрому растворению эмбола, перекрывшего просвет внутричерепного сосуда. Принятие решения ложится на специалиста, который учитывает все многообразие показаний и противопоказаний к процедуре.
- Для понижения параметров артериального давления в случае гипертонического криза человеку вводятся гипотензивные медикаменты.
- Максимально улучшить кровообращения головного мозга и ускорить их восстановление призваны нейропротекторы.
- Для восстановления адекватного сердечного ритма назначаются антиаритмические препараты.
При отсутствии положительной динамики от проводимой консервативной терапии инсульта, нейрохирургом принимается решение о проведении хирургического вмешательства – удаления тромботической массы непосредственно из участка поврежденного сосуда.
Профилактика
Как известно, болезнь легче предупредить, чем потом заниматься лечением ее осложнений. Именно поэтому основные усилия специалистов направлены на пропаганду профилактических мероприятий по предупреждению инсультов:
- коррекция рациона;
- ежедневный прием рекомендованных гипотензивных и антиаритмических препаратов, антикоагулянтов;
- постоянный мониторинг параметров давления;
- прием современных статинов;
- ежегодное проведение полного спектра диагностических процедур у лиц, входящих в группу риска по формированию инсульта;
- в случае выявления закупорки внутричерепного сосуда атеросклеротическими либо тромботическими массами – соответствующая хирургическая тактика лечения.
Прогноз инсульта в вертебро-базилярном бассейне в случае проведения адекватных лечебных мероприятий весьма благоприятен.
Оставьте свое мнение
Сколько живут люди после инсульта
Чеснок для чистки сосудов и кровообращения
Реабилитационный центр инсульта и травм в 40 больнице Сестрорецка
Что делать перенеся инсульт
Обширный инсульт: последствия, шансы выжить, восстановление
Препараты для улучшения кровообращения мозга и памяти
Как повысить мыслительную способность мозга
Читатель о том как выбрать врача после инсульта.
Почему после инсульта пропадает желание восстанавливаться?
Вопросы врачу: механизм спастики, миостимуляторы, мази
Крайняя важность быстрой госпитализации и реабилитации человека после инсульта
Врач невролог: лишний вес повышает давление; храп тормозит восстановление
Правильное питание после инсульта - как нужно кормить человека?
Питание которое поможет восстановить функции головного мозга после инсульта
Инсульт головного мозга по ишемическому типу
Ишемический инсульт головного мозга – это острое нарушение кровоснабжения мозга, возникшее в результате прекращения или затруднения подачи крови. Заболевание сопровождается повреждением тканей головного мозга, нарушением его работы. На острое нарушение кровообращения мозга по ишемическому типу приходится 80% от всех инсультов.
Инсульт представляет серьезную угрозу для трудоспособных и пожилых людей, приводит к длительной госпитализации, тяжелой инвалидизации, большим финансовым затратам государства, ухудшению качества жизни пострадавших людей и членов их семьи.
Инсульт - болезнь века
Ежегодно в мире инсульт поражает около 6 млн. людей, около 4 млн. из них умирает, половина остается инвалидами. Количество больных в России не менее 450 тыс. человек в год. Хуже всего то, что частота заболеваемости растет и возраст больных людей молодеет.
Выделяют 5 типов ишемического инсульта в зависимости от механизма его происхождения, то есть патогенеза:
- Тромботический. Причина (или этиология) – атеросклероз крупных и средних артерий мозга. Патогенез: атеросклеротическая бляшка сужает просвет сосуда, затем после воздействия определенных факторов возникает осложнение атеросклероза: бляшка изъязвляется, на ней начинают оседать тромбоциты, образуя тромб, который и перекрывает внутреннее пространство сосуда. Патогенезом тромботического инсульта объясняется медленное, постепенное нарастание неврологической симптоматики, иногда заболевание может развиваться в течение 2–3 часов несколькими острыми эпизодами.
Тромботический инсульт развивается обычно на фоне атеросклероза
- Эмболический. Этиология – закупорка сосуда тромбом, поступившим из внутренних органов. Патогенез: тромб образуется в других органах, после он отрывается и попадает с током крови в сосуд головного мозга. Поэтому течение ишемии острое, быстрое, очаг поражения имеет внушительные размеры. Самым частым источником тромбов является сердце, развивается кардиоэмболический инсульт при инфаркте миокарда, нарушениях сердечного ритма, при искусственных клапанах, эндокардите, реже источником тромбов являются атеросклеротические бляшки в крупных магистральных сосудах.
Частой причиной непроходимости церебрального сосуда является кардиогенный эмбол
- Гемодинамический. В основе патогенеза лежит нарушение движения крови по сосудам. Этиология – сниженное артериальное давление, такое явление можно наблюдать при замедленном сердечном ритме, ишемии сердечной мышцы, во время сна, длительного нахождения в вертикальном положении. Появление симптомов может быть и быстрым, и медленным, болезнь возникает как в спокойствии, так и во время бодрствования.
- Лакунарный (размеры очага не превышают 1,5 см). Этиология – поражение мелких артерий при гипертонии, сахарном диабете. Патогенез простой – после инфаркта мозга появляются небольшие полости-лакуны в его глубине, происходит утолщение сосудистой стенки или перекрывается просвет артерии из-за сдавления. Этим объясняется особенность течения – развиваются только очаговые симптомы, признаки общемозговых нарушений отсутствуют. Лакунарный инсульт чаще регистрируется в мозжечке, белом веществе мозга.
Лакунарный инсульт, как правило, является следствием артериальной гипертензии
- Реологический. Этиология – нарушение свертывания крови, не связанное с какими-либо болезнями крови и сосудистой системы. Патогенез – кровь становится густая и вязкая, такое состояние препятствует ее попаданию в мельчайшие сосуды мозга. В течение болезни на первый план выходят неврологические нарушения, а также проблемы, связанные с нарушением свертываемости крови.
Самые частые причины ишемического инсульта – это тромбоз и эмболия.
Виды инсульта по скорости нарастания неврологических симптомов
В зависимости от скорости формирования и длительности сохранения симптомов выделяют 4 вида:
- Микроинсульт или транзиторная ишемическая атака, преходящая ишемия головного мозга. Заболевание характеризуется легкой степенью тяжести, все симптомы исчезают бесследно в течение 1 суток.
- Малый инсульт. Все симптомы сохраняются более 24 часов, но меньше 21 дня.
- Прогрессирующий ишемический инсульт. Отличается постепенным развитием основных неврологических симптомов – в течение нескольких часов или суток, иногда до недели. После этого здоровье больного человека либо постепенно восстанавливается, либо неврологические отклонения сохраняются.
- Завершившийся инсульт. Симптомы сохраняются более 3 недель. Обычно развивается инфаркт мозга, после которого иногда сохраняются тяжелые физические и умственные нарушения здоровья. При обширном инсульте прогноз неблагоприятный.
Клиника
- Двигательные нарушения различной степени тяжести. Нарушения работы мозжечка: отсутствие координации, снижение мышечного тонуса.
- Нарушение произношения собственной и восприятия чужой речи.
- Нарушения зрения.
- Чувствительные нарушения.
- Головокружение, головная боль.
- Нарушение процессов запоминания, восприятия, познания. Степень тяжести зависит от размера очага поражения.
Клиника зависит от причины заболевания, размера и локализации очага поражения. Стоит разграничивать лакунарный инфаркт, поражения сонных, передней, средней, задней и ворсинчатой мозговой артерии, особое внимание уделяют ишемии вертебро-базилярного бассейна.
Ишемический инсульт вертебро-базилярного бассейна (ВББ)
Позвоночные артерии сливаются на основании мозга в базилярную артерию
Две позвоночные артерии, сливаясь, образуют одну базилярную, то есть основную. При сосудистой недостаточности этих артерий страдают сразу два важных отдела мозга – это ствол и мозжечок. Мозжечок отвечает за координацию, равновесие и тонус разгибательных мышц. Нарушение функций мозжечка можно назвать «синдром мозжечка». Ствол мозга содержит 12 ядер черепно-мозговых нервов, которые отвечают за глотание, движение глаз, жевание, равновесие. После инсульта в области ствола мозга эти функции могут быть нарушены в разной степени. При ишемических инсультах преобладают очаговые нарушения функции мозжечка в сочетании с симптомами поражения ствола мозга.
Симптомы острой сосудистой недостаточности позвоночных артерий: в результате повреждения мозжечка возникает нарушение равновесия и координации движений, при повреждении мозжечка снижается мышечный тонус, в результате поражения мозжечка наблюдается нарушение согласованности движений мышц. При повреждении ствола появляются глазодвигательные нарушения, паралич лицевого нерва, парезы конечностей (альтернирующий синдром), хаотичное движение глазных яблок, сочетающееся с тошнотой, рвотой и головокружением, человек плохо слышит. Также ствол регулирует рефлексы жевания и глотания.
При одновременном поражении базилярной или обеих позвоночных артерий течение болезни ухудшается, наблюдается паралич обеих рук и ног, кома.
Течение ТИА при поражении внутричерепной части позвоночной артерии и задней мозжечковой артерии не тяжелое, проявляется нистагмом, головокружением с рвотой и тошнотой, нарушением чувствительности лица, изменением восприятия боли и температуры.
Диагностика
Тактика лечения определяется типом инсульта
Для выбора схемы лечения очень важно установить форму острого сосудистого нарушения, ведь медицинская тактика при кровоизлияниях и ишемии имеет серьезные отличия.
Диагностика нарушения мозгового кровообращения по ишемическому типу начинается с врачебного осмотра, учитываются основные симптомы заболевания, имеющиеся факторы риска. Врач слушает сердце, легкие, измеряет давление на обеих руках и сравнивает показатели. Для уточнения неврологических нарушений, определения степени тяжести необходимо обязательно пройти осмотр невролога.
Для экстренного установления диагноза и выяснения причины болезни проводится ультразвуковое исследование сосудистого русла мозга, электроэнцефалограмма, более точно увидеть изменения в сосудистой системе головного мозга позволяет ангиография – в сосуды вводится контраст и делается рентгеновский снимок, часто приходится делать МРТ и КТ головного мозга. Кроме того, диагностика ишемического инсульта должна включать анализ крови из пальца и вены, анализ на свертываемость, общий анализ мочи.
Профилактика
Профилактика нарушения мозгового кровообращения по ишемическому типу направлена на устранение факторов риска и лечение сопутствующих заболеваний. Первичная профилактика направлена на предупреждение первого в жизни приступа, вторичная на предупреждение рецидива инсульта.
Международной организацией здравоохранения установлен перечень мер профилактики:
- Отказ от сигарет. После отказа от активного и пассивного курения риск развития инсульта снижается в разы даже у пожилых людей, которые всю сознательную жизнь курили.
- Отказ от алкоголя. Не рекомендуется употреблять алкоголь даже в умеренном количестве, ведь у каждого человека свое индивидуальное понятие умеренности. Отказаться от алкоголя полностью необходимо людям, которые уже перенесли в своей жизни острое нарушение мозгового кровоснабжения.
- Физическая активность. Регулярные физические нагрузки хотя бы 4 раза в неделю положительно отразятся на весе, состоянии сердечно-сосудистой системы, жировом составе крови больного человека.
- Диета. Диета заключается в умеренном употреблении жиров, рекомендуется заменить животные жиры на растительные, есть меньше простых углеводов, употреблять в пищу больше клетчатки, пектинов, овощей, фруктов и рыбы.
- Снижение лишней массы тела. Уменьшения веса следует добиваться путем уменьшения калорийности пищи, налаживания 5–6 разового режима питания, увеличения физической активности.
- Нормализация артериального давления – эффективнейшая профилактика ишемического инсульта. При здоровом артериальном давлении снижен риск развития первичного и повторного инсульта, нормализуется работа сердца.
- Необходимо корректировать уровень сахара крови при сахарном диабете.
- Нужно восстанавливать работу сердца.
- Женщинам рекомендуется отказаться от контрацептивов, содержащих большое количество эстрогенов.
- Медикаментозная профилактика. Вторичная профилактика ишемического инсульта должна обязательно содержать антиагрегантные и антикоагулянтные препараты – Аспирин, Клопидогрель, Дипирадамол, Варфарин.
Медикаментозные мероприятия по вторичной профилактике
Соблюдая перечисленные меры профилактики в течение длительного времени, можно снизить риск развития любых заболеваний сердечно-сосудистой системы.
75% инсультов – первичные, а значит, соблюдая меры профилактики, можно снизить общую заболеваемость инсультом.
Прогноз
Шансы на благоприятный исход у каждого человека разные и определяются размерами и локализацией поражения. Умирают пациенты после развития отека мозга, смещения внутренних структур мозга. Шансы выжить имеются у 75–85% больных к концу первого года, у 50% через 5 лет и только у 25% через 10 лет. Смертность выше при тромботическом и кардиоэмболическом инсультах, и имеет очень низкие показатели при лакунарном типе. Низкая выживаемость у людей пожилого возраста, гипертоников, курящих и употребляющих алкоголь, людей после перенесенного инфаркта сердца, при аритмии. Шансы на хорошее восстановление снижаются стремительными темпами, если неврологическая симптоматика сохраняется более 30 дней.
У 70% оставшихся в живых людей инвалидность сохраняется в течение месяца, после чего человек возвращается к привычной жизни, 15–30% больных после инсульта остаются стабильными инвалидами, столько же людей имеют все шансы на развитие повторного инсульта.
Выйти на работу рано имеют шансы пациенты, перенесшие микроинсульт или малый инсульт. Люди с обширными инсультами на свое прежнее место работы могут выйти после длительного восстановительного периода или не выйти вовсе. Некоторым из них можно вернуться на прежнее место, но на более легкую работу.
При своевременно оказанной помощи, правильно подобранном лечении и реабилитации можно улучшить качество жизни пациента и восстановить трудоспособность
Инсульт – не является наследственным, хромосомным и неизбежным заболеванием. В своем большинстве инсульт – это результат хронической человеческой лени, переедания, курения, алкоголизма и безответственности перед назначениями врача. Радуйтесь жизни – бегайте по утрам, ходите в спортзал, питайтесь натуральной легкой пищей, уделяйте больше времени детям и внукам, проводите праздники с вкуснейшими безалкогольными коктейлями и вам не придется знакомиться с причинами и статистикой инсульта.
- Татьяна к записи Прогноз после инсульта: насколько долгой будет жизнь?
- Мусаев к записи Длительность лечения менингита
- Яков Соломонович к записи Последствия ОНМК для жизни и здоровья
Копирование материалов сайта запрещено! Допускается перепечатывание информации только при условии указания активной индексируемой ссылки на наш веб-сайт.
Инсульт в вертебро базилярном бассейне
Вертебробазилярная недостаточность: клиника и диагностика
Острые (ОНМК) и хронические нарушения мозгового кровообращения остаются одной из актуальных проблем современной медицины. По оценкам разных авторов до 20% больных перенесших инсульт становятся глубокими инвалидами, до 60% имеют выраженное ограничение трудоспособности и нуждаются в проведении длительной и затратной реабилитации и лишь менее 25% больных возвращаются к привычной трудовой деятельности.
Среди выживших у 40-50% происходит повторный инсульт в течение последующих 5 лет.
Установлено, что до 80% всех инсультов имеют ишемическую природу. И хотя только 30% инсультов происходит в вертебробазилярном бассейне. летальность от них в 3 раза выше, чем от инсультов в каротидном бассейне. Более 70% всех транзиторных ишемических атак происходит в вертебробазилярном бассейне. У каждого третьего больного с транзиторной ишемической атакой впоследствии развивается ишемический инсульт.
Распространенность патологии брахиоцефальных артерий составляет 41,4 случая начеловек населения. Из них 30-38% это патология подключичных и позвоночных артерий.
Широкое распространение, постоянный рост заболеваемости, высокая летальность у пациентов трудоспособного возраста, высокий процент инвалидности среди заболевших ставят проблему сосудисто-мозговой ишемии в группу социально значимых.
На долю вертебробазилярной системы приходится около 30% всего мозгового кровотока. Она кровоснабжает различные образования: задние отделы больших полушарий мозга (затылочная, теменная доли и медиобазальные отделы височной доли), зрительный бугор, большую часть гипоталамической области, ножки мозга с четверохолмием, варолиев мост, продолговатый мозг, ретикулярную формацию, шейный отдел спинного мозга.
С анатомо-функциональной точки зрения по ходу подключичной артерии разделяют 4 отрезка: V 1 - от подключичной артерии до поперечного отрезка C VI . V 2 - от позвонка C VI до позвонка С II . V 3 - от позвонка C II до твердой мозговой оболочки в области бокового затылочного отверстия, V 4 - до места слияния обеих позвоночных артерий в основную (см. рис).
Вертебробазилярная недостаточность – состояние, развивающееся вследствие недостаточности кровоснабжения области мозга, питаемой позвоночными и основной артериями и обусловливающее появление временных и постоянных симптомов. В МКБ-10 вертебробазилярная недостаточность классифицируется как "Синдром вертебробазилярной артериальной системы" (раздел "Сосудистые заболевания нервной системы"); а также рубрифицирована в разделе «Цереброваскулярные болезни». В отечественной классификации вертебробазилярная недостаточность рассматривается в рамках дисциркуляторной энцефалопатии (цереброваскулярная патология, морфологическим субстратом которой являются множественные очаговые и (или) диффузные поражения головного мозга), «синдрома позвоночной артерии». Другими синонимами являются «синдром ирритации симпатического сплетения подключичной артерии», «заднешейный симпатический синдром», «синдром Барре-Льеу». В зарубежной литературе наряду с термином «вертебробазилярная недостаточность» (vertebrobasilar insufficiency) все большее распространение получает термин «недостаточность кровообращения в задней черепной ямке» (posterior circulation ischemia).
К развитию вертебробазилярной недостаточности приводят разнообразные этиологические факторы. Их условно можно разделить на 2 группы: собственно сосудистые и внесосудистые.
Таблица. Этиологические факторы вертебробазилярной недостаточности и частота их встречаемости
Инсульт с локализацией поражения в вертебробазилярном бассейне
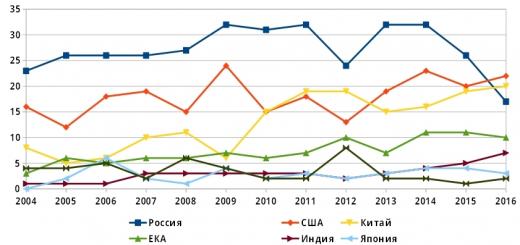
Как острые, по своей форме, нарушения полноценности мозгового кровообращения, так, собственно, и хронические его формы на сегодня остаются одной из самых актуальных, животрепещущих проблем мировой современной медицины. Согласно оценок разных авторов порядка 18-ти, 20-ти% всех больных, некогда переживших инсульт, оказываются глубокими инвалидами, порядка 55-ти, 60-ти % таких пациентов сохраняют ярко выраженные ограничения в трудоспособности или нуждаются в постоянном осуществлении довольно длительной и часто очень затратной реабилитации.
При этом только порядка 20-ти или 25-ти % всех больных, перенесших состояние инсульт-патологии, в той или иной его форме (ишемический или геморрагический мозговой удар в анамнезе) способны после выписки из стационара вернуться к привычной ранее трудовой деятельности. Нагляднее эти статистические данные приведены в диаграмме далее:
При этом медиками было установлено, что практически 80% всех возникающих инсульт-патологий имеют ишемический характер или природу возникновения. И, хотя, не более чем порядка 30% инсульт-состояний оказываются локализованными в так называемом вертебробазилярном бассейне, развитие летального исхода после таковых, практически втрое выше, чем от более часто встречающейся, инсульт-патологи с локализацией очага поражения мозговых тканей в каротидном бассейне.
Кроме того, более 70-ти % всех возникающих транзиторных ишемических атак (или иных преходящих нарушений мозгового кровотока), предшествующих состоянию полноценного инсульт-поражения, происходят именно в упомянутом выше вертебробазилярном бассейне. При этом у каждого третьего такого пациента, перенесшего транзиторную ишемическую атаку с подобной локализацией проблемы, впоследствии обязательно развивается, очень тяжело протекающий, ишемический инсульт.
Что представляет собой наша вертебробазилярная система?
Надо понимать, что на долю, так называемой медиками, вертебробазилярной системы обычно приходится порядка 30-ти% всего полноценного мозгового кровотока. Именно вертебробазилярная система ответственна за кровоснабжение самых различных мозговых органных образований, таких как:
- Задние отделы, относящиеся к большим полушариям мозга (это и затылочная, и теменная доли и так называемые медио-базальные отделы височных долей).
- Зрительный бугор.
- Большая часть жизненно важной гипоталамической области.
- Так называемые ножки головного мозга с его четверохолмием.
- Продолговатый отдел мозга.
- Варолиев мост.
- Или шейный отдел нашего спинного мозга.
Кроме того, в системе описываемого вертебробазилярного бассейна медиками выделяется три группы различных артерий. Речь идет о:
- Самых мелких артериях или о так называемых парамедиальных артериях, отходящих непосредственно от основных стволов как позвоночной, так и основной артерий, от передней спинальной артерии. Сюда же относятся глубоко перфорирующие артерии, которые берут свое начало от более крупной задней мозговой артерии.
- Короткого типа огибающих (либо же круговые) артериях, которые призваны омывать артериальной кровью боковые территории, относящиеся к стволу головного мозга, а также о длинного типа огибающих артериях.
- Наиболее крупных либо больших артериях (к которым относят позвоночную и основную артерии), расположенных в экстракраниальном и в интракраниальном мозговых отделах.
Собственно, наличие в стандартном вертебробазилярном бассейне такого количества артерий с разным калибром, с разным строением, с разным анастомозным потенциалом и с разными зонами кровоснабжения, обычно определяет локализацию того или иного очага инсульт-поражения, его конкретные проявления, а также клиническое течение патологии.
Тем не менее, возможные индивидуальные особенности расположения таких артерий, разнообразие в патогенетических механизмах, довольно часто, предопределяют различия в неврологической клинике при развитии такой патологии как острый ишемический инсульт с локализацией в вертебробазилярной зоне.
А это означает, что наряду с развитием типичных для инсульт-патологии неврологических синдромов, медики нередко могут отмечать не только стандартную клиническую картину при развитии патологи в вертебробазилярной зоне, которая описывается клиническими руководствами, а, скорее атипичное течение такой инсульт-патологии. Что, в свою очередь, часто существенно затрудняет диагностику, определение характера конкретной инсульт-патологии и последующий выбор для нее адекватной терапии.
Почему возникает такого типа мозговой удар?
Состояние первичной вертебробазилярной недостаточности, часто предшествующей одноименной инсульт-патологии имеет возможность развиться вследствие той или иной степени тяжести недостаточности кровоснабжения областей мозговых тканей, питаемых позвоночными либо же основной артериями. Иными словами, к развитию подобной патологии могут вести самые разнообразные факторы этиологического характера, которые условно разделяют на две группы:
- Это группа сосудистых факторов.
- И группа внесосудистых факторов.
К первой группе факторов, часто становящихся причинами развития подобной инсульт-патологии принято относить: атеросклероз, стенозы или окклюзии подключичных артерий, их аномалии развития (скажем, патологическую извитость, те же аномалии входа в костный какал, многочисленные гипоплазии и пр. К причинам возникновения данной патологии внесосудистого характера принято относить: эмболии разной этиологии в вертебробазилярной зоне или экстравазальные компрессии самой подключичной артерии.
В редких случаях, к мозговому удару такого типа может вести фиброзно-мышечного характера дисплазии, поражение подключичной артерии после травм шеи или после не профессиональных манипуляций при мануальной терапии.
Симптоматика
Большинство авторов пишет о полисимптомности проявлений инсульт-патологии с подобной локализацией очага поражения мозговых тканей, степень выраженности или степень тяжести которых, как правило, определяется конкретным местом и обширностью поражения артерий, общим положением гемодинамики, реальным уровнем артериального давления, состоянием так называемого коллатерального кровообращения и пр. Болезнь может проявляться стойкими очаговыми расстройствами неврологического характера и некоторыми общемозговыми симптомами. Среди таких симптомов:
Международный неврологический журнал 3(3) 2005
Вернуться к номеру
Инфаркты в вертебрально-базилярном бассейне: клиника и диагностика
Авторы: С.М.Виничук, И.С.Виничук, Национальный медицинский университет, Киев; Т.А.Ялынская, Клиническая больница «Феофания», Киев
Версия для печати
В работе проведен клинико-нейровизуализационный анализ у 79 пациентов с клинической картиной ишемического инфаркта в вертебрально-базилярном бассейне (ВББ). Описаны особенности неврологической клиники лакунарных и нелакунарных заднециркулярных инфарктов. Для их верификации использовали методику магнитно-резонансной томографии (МРТ). Более информативной для диагностики острых лакунарных и нелакунарных инфарктов в стволе головного мозга оказалась методика диффузионно-взвешенной магнитно-резонансной томографии (ДВ МРТ).
Окклюзионное поражение артерий в вертебрально-базилярном бассейне (ВББ) приводит к развитию заднециркулярных инфарктов (posterior circulation infarcts) с локализацией в различных отделах ствола головного мозга, таламуса, затылочных долей и мозжечка. Частота их развития занимает второе место (20%) после инфаркта в бассейне средней мозговой артерии (СМА) (Камчатов П.Р. 2004) и составляет 10-14% в структуре всех ишемических инсультов (Виничук С.М. 1999; Евтушенко С.К. 2004; Toi H. et al, 2003). Согласно данным других авторов, у европейцев патология интракраниальных артерий в ВББ встречается чаще, чем в каротидном бассейне (Ворлоу Ч.П. и соавт. 1998).
Задняя вертебрально-базилярная система эволюционно более древняя, чем передняя - каротидная. Она развивается совершенно отдельно от каротидной системы и образуется артериями, которые имеют разные структурные и функциональные характеристики: позвоночными и основной артериями и их ветвями.
В системе вертебрально-базилярного бассейна выделяют три группы артерий (Ворлоу Ч.П. и соавт. 1998) (рис. 1):
Мелкие артерии, так называемые парамедианные, отходящие непосредственно от стволов позвоночной и основной артерий, от передних спинальных артерий, а также глубокие перфорирующие артерии, берущие начало от задней мозговой артерии (ЗМА);
Короткие огибающие (или круговые) артерии, кровоснабжающие соответственно боковые территории ствола мозга, область покрышки, а также длинные огибающие артерии - задняя нижняя мозжечковая артерия (ЗНМА), передняя нижняя мозжечковая артерия (ПНМА), верхняя мозжечковая артерия (ВМА), ЗМА с её ветвями и передняя ворсинчатая артерия;
Крупные или большие артерии (позвоночные и основная) в экстра- и интракраниальном отделах.
Наличие в заднем вертебрально-базилярном бассейне артерий разного калибра с различиями в их строении, анастомозном потенциале и с различными зонами кровоснабжения мелких, глубинных перфорирующих артерий, коротких и длинных огибающих артерий, а также крупных артерий в большинстве случаев определяют локализацию очага поражения, его размеры и клиническое течение заднециркулярных инфарктов. В то же время индивидуальные различия в расположении артерий, разнообразие патогенетических механизмов очень часто определяют индивидуальные особенности неврологической клиники при острых ишемических инсультах в ВББ. Поэтому, наряду с наличием типичных неврологических синдромов, врачи нередко отмечают не ту клиническую картину вертебрально-базилярного инсульта, которая описана в клинических руководствах, а его атипичное течение, что затрудняет определение характера инсульта и выбор адекватной терапии. При такой клинической ситуации могут помочь только методы визуализации головного мозга.
Материалы и методы исследования
Проведено комплексное клинико-нейровизуализационное обследование 79 пациентов (48 мужчин и 31 женщина) в возрасте от 37 до 89 лет (в среднем 65,2±1,24 года). В исследование были включены все поступившие с клинической картиной острого ишемического инсульта в ВББ. Пациенты поступали в течение 6-72 ч с момента возникновения первых симптомов заболевания. Основной причиной ишемических нарушений мозгового кровообращения (НМК) была артериальная гипертензия в сочетании с атеросклерозом сосудов (74,7%), еще у 22,8% обследованных она сочеталась с сахарным диабетом; у 25,3% пациентов основным этиологическим фактором заболевания был атеросклероз. Информация о пациентах регистрировалась в стандартных протоколах, которые включали демографические показатели, факторы риска, клинические симптомы, результаты лабораторных и нейровизуализационных исследований, исход и др.
Степень нарушения неврологических функций оценивали при госпитализации пациентов, в процессе лечения и в конце терапии по шкале NIHSS (National Institutes of Health Stroke Scale, США). Одновременно использовали шкалу B. Hoffenberth и соавторов (1990), которая предполагает более адекватную оценку клинических параметров при острых НМК в ВББ. Для оценки степени восстановления неврологических функций использовали модифицированную шкалу Рэнкина (G.Sulter et al. 1999). Подтипы ишемических инсультов классифицировались согласно шкале Группы по изучению цереброваскулярных заболеваний Национального Института неврологических нарушений и инсульта (Special Report from the National Institute of Neurological Disorders and Stroke (1990) Classification of cerebrovascular diseases III. Stroke 21:; учитывали также критерии TOAST (Trial of ORGin Acute Stroke Treatment - исследование низкомолекулярного гепарина ORGв терапии острого инсульта) (A.J.Grau et al. 2001). Определение лакунарных синдромов основывалось на данных клинических исследований К.Миллера Фишера (C.M. Fisher, 1965; 1982) и методов нейровизуализации.
Проводили стандартные лабораторные тесты: исследование уровня глюкозы, мочевины, креатинина, гематокрита, фибриногена, кислотно-основного баланса, электролитов, липидов, показателей коагулирующих свойств крови.
Всем пациентам проводили ультразвуковую допплерографию магистральных сосудов головы в экстракраниальном отделе (УЗДГ) и транскраниальную допплерографию (ТКД), в отдельных случаях - дуплексное сканирование; проводили 12-электродное ЭКГ, контролировалось артериальное давление (АД); определяли объемный МК по внутренней сонной (ВСА) и позвоночной артерии (ПА).
Спиральная компьютерная томография (СКТ) головного мозга проводилась во всех случаях сразу при поступлении пациентов в стационар. Она позволяла определить тип инсульта: ишемия или геморрагия. Вместе с тем использование СКТ не всегда позволяло выявить инфаркт ствола головного мозга в острый период заболевания. В таких случаях использовали методику рутинной магнитно-резонансной томографии (МРТ), поскольку магнитно-резонансные изображения задней черепной ямки более информативные, чем СКТ. МРТ головного мозга проводили на аппарате «Magnetom Symphony» («Siemens») с напряженностью магнитного поля 1,5 Тл и на аппарате «Flexart» («Toshiba») с напряженностью магнитного поля 0,5 Тл. Применяли стандартный протокол сканирования, включающий получение TIRM (Turbo Inversion Recovery Magnifucle) и T 2 -взвешенных изображений (T 2 -BИ) в аксиальной плоскости, T 1 -взвешенных изображений (T 1 -BИ) в сагиттальной и коронарных плоскостях. Однако при наличии нескольких патологических очагов с помощью методики МРТ трудно было определить степень их давности, верифицировать очаг инфаркта в продолговатом мозге, особенно в острый период. В таких случаях использовали более чувствительную методику нейровизуализации - диффузионно-взвешенную магнитно-резонансную томографию (ДВ МРТ).
С помощью диффузионно-взвешенных изображений (ДВИ) можно определить участок острой ишемии головного мозга в течение нескольких часов после развития инсульта, что проявляется снижением измеряемого коэффициента диффузии (ИКД) воды и повышением МР-сигнала на ДВИ. Ограничение диффузии воды возникает вследствие недостаточности энергии (потеря тканевой АТФ, ослабление функции натрий-калиевого насоса) и наступающего цитотоксического отека ишемизированной ткани мозга (Neumann-Haefelin T at al. 1999). Поэтому считают, что ДВИ особенно чувствительны в выявлении очага ишемии со сниженным содержанием АТФ и высоким риском необратимого повреждения нейронов (von Kummer R. 2002). Ткань мозга после перенесенной острой фокальной ишемии с высоким МР-сигналом на ДВИ и низким ИКД соответствует инфарктному очагу.
Другая современная чувствительная методика нейровизуализации головного мозга - перфузионно-взвешенная (ПВ) МРТ, которая используется в клинической практике, дает информацию о гемодинамическом состоянии ткани мозга и может выявить нарушения перфузии как в зоне ишемического ядра, так и в окружающих коллатеральных участках. Поэтому в течение первых часов после развития инсульта участки расстройств перфузии на перфузионно-взвешенном изображении (ПВИ), как правило, более обширные, чем на ДВИ. Считается, что эта зона диффузионно-перфузионного несоответствия (ДВИ/ПВИ) отображает ишемическую пенумбру, т.е. «ткань в состоянии риска» функциональных нарушений (Neumann-Haefelin T at al. 1999).
ДВ МРТ в аксиальной плоскости нами выполнена при обследовании 26 пациентов (32,9%): 12 пациентов обследовали в течение 24 ч после развития инфаркта, в том числе 1 - в течение 7 ч, 2 - до 12 ч от начала заболевания. Остальным больным выполняли ДВИ на 2-3 сутки и в динамике заболевания: 3 раза обследовали 4 пациентов, 2 раза - 14,1 раз - 8.
Магнитно-резонансная ангиография, которая позволяет визуализировать большие экстра- и интракраниальные артерии, проведена 17 пациентам (30,4%) с нелакунарным ишемическим инфарктом.
Цель нашего исследования - оценить значение клинических и нейровизуализационных методов в диагностике лакунарных и нелакунарных заднециркулярных инфарктов.
Результаты и их обсуждение
Клинико-нейровизуализационное обследование 79 пациентов (48 мужчин и 31 женщина, в возрасте от 60 до 70 лет) с клинической картиной ишемического инсульта в ВББ позволило выделить такие клинические формы острых ишемических нарушений мозгового кровообращения: транзиторные ишемические атаки (ТИА) (n=17), лакунарные ТИА (n=6), лакунарный инфаркт (n=19), нелакунарный инфаркт в ВББ (n=37). У больных с ТИА и лакунарными ТИА неврологический дефицит регрессировал в течение первых 24 ч от начала заболевания, хотя у пациентов с лакунарными ТИА на МРТ выявляли небольшие очаги лакунарного инфаркта. Мы их анализировали отдельно. Поэтому основная исследуемая группа составила 56 пациентов.
С учетом причин и механизмов развития острого НМК выделены такие подтипы ишемических инфарктов: лакунарный инфаркт (n=19), атеротромботический (n=21), кардиоэмболический (n=12) инфаркты и инфаркт по неизвестной причине (n=4).
Частота локализации выявляемого ишемического инфаркта в ВББ, верифицированного методами нейровизуализации, была различной (рис. 2). Как видно из приведенных данных, наиболее часто очаги инфаркта выявляли в области моста (32,1%), таламуса (23,2%), реже - в области ножек мозга (5,4%). У многих обследованных (39,4%) заднециркулярные инфаркты были обусловлены многоочаговым поражением: продолговатый мозг и полушария мозжечка (19,6%); различные отделы ствола головного мозга и полушария мозжечка, затылочная доля мозга; полушария мозжечка и таламус; затылочные доли мозга.
Хотя на основании клинических данных нельзя было точно определить артериальную локализацию очага поражения, методы нейровизуализации позволили провести клиническое описание инфаркта в ВББ с учетом сосудистой территории кровоснабжения и за критериями ТОАST классифицировать все заднециркулярные ишемические инфаркты на лакунарные и нелакунарные.
Классификация ишемических инфарктов в ВББ по этиологическим и патогенетическим признакам:
Лакунарные инфаркты вследствие поражения мелких перфорирующих артерий, обусловленные микроангиопатиями на фоне артериальной гипертензии и сахарного диабета, при условии отсутствия источников кардиоэмболии и стеноза крупных вертебрально-базилярных артерий (n=19);
Нелакунарные инфаркты вследствие поражения коротких и/или длинных огибающих ветвей позвоночной и основной артерий при наличии источников кардиоэмболии и отсутствии стеноза крупных вертебрально-базилярных артерий (n=30);
Нелакунарные инфаркты вследствие окклюзионного поражения крупных артерий (позвоночной и основной), в экстра- или интракраниальном отделах, т.е. обусловленные макроангиопатиями (n=7).
Как видно из приведенных данных, поражение мелких ветвей было причиной лакунарных инфарктов в 33,9% случаев; поражение коротких или длинных огибающих ветвей позвоночной или основной артерий являлось наиболее частой (53,6%) причиной развития нелакунарного инфаркта; окклюзия крупных артерий также приводила к возникновению нелакунарного инфаркта и выявлялась у 12,5% обследуемых. Локализация очага на МРТ и ДВ МРТ головного мозга относительно часто коррелировала с неврологической клиникой.
I. Лакунарные инфаркты в ВББ
Клиническая характеристика и исход 19 пациентов с лакунарными инфарктами (ЛИ) в ВББ, верифицированные методами нейровизуализации, приведены в табл. 1. Очаги ЛИ обычно имели округлые очертания, около 0,5-1,5 см в диаметре. Если при первом исследовании диаметр ЛИ составлял более 1 см, он чаще увеличивался при повторном проведении МРТ.
Лакунарные инфаркты возникали вследствие поражения отдельной парамедианной ветви ПА, ОА или одной перфорирующей таламогеникулярной артерии - ветви ЗМА на фоне артериальной гипертензии, которая нередко сочеталась с гиперлипидемией, а у 6 пациентов - с сахарным диабетом. Начало заболевания было острым, иногда сопровождалось головокружением, тошнотой, рвотой. Фоновый неврологический дефицит по шкале NIHSS соответствовал 4,14±0,12 балла, по шкале В.Hoffenberth - 5,37±0,12 балла, т.е. отвечал нарушениям неврологических функций легкой степени тяжести.
Чаще выявлялся (n=9) чисто двигательный инфаркт (ЧДИ), обусловленный поражением двигательных путей в области основания моста, которые кровоснабжаются мелкими парамедианными артериями, отходящими от основной артерии. Он сопровождался парезом мимических мышц и руки или страдали полностью рука и нога с одной стороны. Полный моторный синдром выявляли у 3 пациентов, частичный - у 6 (лицо, рука или нога), они не сопровождались объективными симптомами расстройств чувствительности, явными нарушениями функции ствола мозга: выпадение полей зрения, снижение слуха или глухота, шум в ушах, диплопия, мозжечковая атаксия и грубый нистагм. Для иллюстрации приводим МРТ пациента (рис. 3), проведенную через 27 ч от начала заболевания, Т 2 TIRM - взвешенная томограмма в аксиальной проекции, на которой выявлен лакунарный инфаркт в правых отделах моста. Диагноз ЛИ подтверждается данными ДВ МРТ и картой диффузии (рис. 4). Клинически определялся ЧДИ.
Лакунарные инфаркты в таламусе у 5 пациентов обусловили развитие чисто сенсорного синдрома (ЧСС), причиной которого являлось поражение латеральных отделов таламуса вследствие окклюзии таламогеникулярной артерии (рис. 5, 6). Гемисенсорный синдром был полным у 2 пациентов и неполным - у 3. Полный гемисенсорный синдром проявлялся снижением поверхностной и/или глубокой чувствительности или онемением кожных покровов по гемитипу при отсутствии гомонимной гемианопсии, афазии, агнозии и апраксии. При неполном гемисенсорном синдроме чувствительные расстройства регистрировались не на всей половине тела, а на лице, руке или ноге. У 2 пациентов выявлялся хейро-оральный (cheiro-oral) синдром, когда нарушения чувствительности возникали в области угла рта и ладони гомолатерально; у одного больного определялся хейро-педо-оральный (cheiro-oral-pedal) синдром, он проявлялся гипалгезией болевой чувствительности в области угла рта, ладоней и стоп с одной стороны без моторных расстройств.
У 2 пациентов лакунарный инфаркт таламуса сопровождался распространением ишемии в сторону внутренней капсулы, что обусловило развитие сенсомоторного инсульта (СМИ) (рис. 7, 8). Неврологическая симптоматика была вызвана наличием лакуны в латеральном ядре таламуса, но при этом наблюдалось воздействие на прилегающую ткань внутренней капсулы. В неврологическом статусе определялись нарушения чувствительности и движений, но расстройства чувствительности предшествовали нарушениям моторики.
У 2 пациентов был диагностирован «атактический гемипарез». Лакуны выявлялись в основании моста. Неврологическая клиника проявлялась гемиатаксией, умеренной слабостью ноги, легким парезом руки. Синдром дизартрии и неловкой руки (dysarthria-clumsy - hand syndrom) выявлялся у одного пациента, был обусловлен локализацией лакуны в базальных отделах моста и сопровождался дизартрией и выраженной дисметрией руки и ноги.
Лакунарные инфаркты в ВББ характеризовались хорошим прогнозом, восстановление неврологических функций наступило в среднем на 10,2±0,4 день лечения: у 12 пациентов - полное восстановление, у 7 оставалась незначительная неврологическая микросимптоматика (дизестезии, боль), которая не влияла на выполнение своих прежних обязанностей и на повседневную жизненную активность (1 балл по шкале Рэнкина).
II. Нелакунарные инфаркты в ВББ
Клиническая характеристика больных с нелакунарным инфарктом в ВББ различной этиологии приводится в табл. 2. Как свидетельствуют приведенные данные, наиболее часто неврологическими симптомами у больных с острым ишемическим инфарктом вследствие поражения коротких или длинных огибающих ветвей позвоночной (ПА) или основной (ОА) артерий были: системное головокружение, головная боль, ухудшение слуха с шумом в том же ухе, двигательные и мозжечковые расстройства, нарушения чувствительности в зонах Зельдера и/или по моно- или гемитипу. Клинико-неврологический профиль заднециркулярных инфарктов вследствие поражения крупных артерий (позвоночных и основной) у всех пациентов проявлялся дефектом поля зрения, двигательными расстройствами, нарушениями статики и координации движений, мостовым парезом взора, реже - головокружением, нарушением слуха.
Анализ фонового неврологического дефицита у пациентов с нелакунарными инфарктами вследствие поражения коротких или длинных огибающих артерии ПА или ОА свидетельствует, что нарушения неврологических функций по шкале NIHSS соответствовали средней степени тяжести (11,2±0,27 балла), а по шкале В. Hoffenberth - тяжелым нарушениям (23,6±0,11 балла). Таким образом, шкала В. Hoffenberth и соавторов (1990) по сравнению со шкалой NIHSS при оценке острого вертебрально-базилярного инсульта более адекватно отражала нарушения неврологических функций, тяжесть состояния пациентов. В то же время при инфарктах в ВББ вследствие поражения крупных артерий и развития грубого неврологического дефекта применяемые шкалы однонаправленно отображали объем неврологического дефицита, вероятно, потому, что у пациентов преобладали обширные ишемические инфаркты.
Исходный уровень артериального давления у больных с окклюзией крупных артерий ВББ был значительно ниже, чем у пациентов с поражением коротких или длинных огибающих ветвей позвоночной или основной артерии. У некоторых больных с окклюзией крупных артерий, обусловившей развитие крупноочагового стволового инфаркта, при поступлении регистрировалась артериальная гипотензия. С другой стороны, артериальная гипертензия в первые сутки после инсульта у больных с поражением коротких или длинных огибающих ветвей ПА и ОА могла быть проявлением компенсаторной сосудисто-мозговой реакции (феномен Кушинга), которая возникала в ответ на ишемию стволовых образований головного мозга. Обращала на себя внимание лабильность артериального давления в течение суток с повышением его в утренние часы после сна.
Клиническая картина нелакунарных инфарктов, обусловленных поражением коротких и/или длинных огибающих ветвей позвоночной и основной артерий при наличии источников кардиоэмболии и отсутствии стеноза крупных вертебрально-базилярных артерий, была гетерогенной с различным клиническим течением. При прочих равных условиях развитие очаговых изменений в задних отделах головного мозга зависела от уровня поражения, артериального русла и размера очага инфаркта.
Закупорка задней нижней мозжечковой артерии проявлялась альтернирующим синдромом Валленберга-Захарченко. В классическом варианте он проявлялся системным головокружением, тошнотой, рвотой, дисфагией, дизартрией, дисфонией, нарушением чувствительности на лице по сегментарному диссоциированному типу в зонах Зельдера, синдромом Бернера-Горнера, мозжечковой атаксией на стороне очага и двигательными расстройствами, гипестезией болевой и температурной чувствительности на туловище и конечностях с противоположной стороны. Такими же неврологическими расстройствами характеризовалась закупорка интракраниального отдела ПА на уровне отхождения от нее задней нижней мозжечковой артерии и парамедианных артерий.
Нередко наблюдались варианты синдрома Валленберга-Захарченко, которые возникали при окклюзирующих поражениях парамедианных артерий ПА, медиальных или латеральных ветвей ЗНМА и клинически проявлялись системным головокружением, нистагмом, мозжечковой атаксией. На МРТ головного мозга у них выявлялись очаги инфаркта в медиальных или латеральных отделах продолговатого мозга и нижних отделов полушарий мозжечка.
В случае кардиоэмболической окклюзии парамедианных или коротких огибающих ветвей основной артерии возникали нелакунарные инфаркты в области моста (рис. 9, 10). Неврологическая клиника их была полиморфной и зависела от уровня поражения артериального русла и локализации очага инфаркта. Закупорка парамедианных артерий моста проявлялась альтернирующими синдромами Фовилля - периферический парез мимических мышц и наружной прямой мышцы глаза на стороне очага с контрлатеральным гемипарезом или Мийара-Гюблера: периферический парез мимических мышц на стороне очага и гемипарез на противоположной стороне.
При закупорке ветвей основной артерии, кровоснабжающих средний мозг, возникали парез мышц, иннервируемых глазодвигательным нервом, на стороне очага и гемиплегия на противоположной стороне (синдром Вебера) или гемиатаксия и атетоидные гиперкинезы в контрлатеральных конечностях (синдром Бенедикта) или интенционный гемитремор, гемиатаксия с мышечной гипотонией (синдром Клода). При инфаркте в бассейне артерии четверохолмия возникал паралич взгляда вверх и недостаточность конвергенции (синдром Парино), который сочетался с нистагмом.
Двусторонние инфаркты в бассейне парамедианных и коротких огибающих артерий ОА характеризовались развитием тетрапареза, псевдобульбарного синдрома и мозжечковыми нарушениями.
Инфаркт мозжечка возникал остро вследствие кардиальной или артерио-артериальной эмболии передней нижней мозжечковой артерии или верхней мозжечковой артерии и сопровождался общемозговыми симптомами, нарушением сознания. Закупорка ПНМА приводила к развитию очага инфаркта в области нижней поверхности полушарий мозжечка и моста. Основными симптомами были головокружение, шум в ушах, тошнота, рвота и на стороне очага поражения парез мимических мышц по периферическому типу, мозжечковая атаксия, синдром Бернера-Горнера. При окклюзии ВМА очаг инфаркта формировался в средней части полушарий мозжечка и сопровождался головокружением, тошнотой, мозжечковой атаксией на стороне очага (рис. 11). Церебеллярные ишемические инсульты возникали также при закупорке позвоночной или основной артерий.
Закупорка внутренней слуховой (лабиринтной) артерии, которая в большинстве случаев берет начало от передней нижней мозжечковой артерии (может отходить и от основной артерии) и является концевой, возникала изолированно и проявлялась системным головокружением, односторонней глухотой без признаков поражения ствола головного мозга или мозжечка.
Закупорка ЗМА или ее ветвей (шпорная и теменно-затылочная артерия) обычно сопровождалась контрлатеральной гомонимной гемианопсией, зрительной агнозией при сохранности макулярного зрения. В случае левосторонней локализации очага инфаркта возникали амнестическая или семантическая афазии, алексия. Поражение ветвей ЗМА, которые кровоснабжают кору теменной доли на границе с затылочной, проявлялось корковыми синдромами: дезориентацией в месте и времени, зрительно-пространственными нарушениями. Крупноочаговые инфаркты затылочной доли мозга сопровождались геморрагической трансформацией инфаркта (рис. 12).
Таламические инфаркты возникали вследствие поражения таламо-субталамической (таламоперфорирующих, парамедианных ветвей) и таламогеникулярной артерий, являющихся ветвями задней мозговой артерии. Окклюзия их сопровождалась угнетением сознания, парезом взора вверх, нейропсихологическими нарушениями, расстройством памяти (антероградная или ретроградная амнезия), контрлатеральной гемигипестезией. Более тяжелые нарушения (угнетение сознания, парез взора вверх, амнезия, таламическая деменция, синдром акинетического мутизма) возникали при двустороннем таламическом инфаркте, который развивался вследствие атероматозной или эмболической окклюзии общей ножки таламо-субталамической артерии, парамедианные ветви которой кровоснабжают заднемедиальные отделы таламусов (рис. 13). Окклюзия таламо-геникулярной артерии вызывала развитие инфаркта вентролатеральной области таламуса и сопровождалась синдромом Дежерина-Русси: на противоположной очагу поражения стороне выявлялся преходящий гемипарез, гемианестезия, хореоатетоз, атаксия, гемиалгии и парестезии.
Закупорка задних ворсинчатых артерий, являющихся ветвями ЗМА, приводила к развитию инфаркта в области задних отделов таламуса (подушки), коленчатых тел и проявлялась контрлатеральной гемианопсией, иногда нарушением психической деятельности.
Закупорка позвоночной артерии (ПА) возникала как на экстракраниальном, так и на интракраниальном уровнях. При окклюзии экстракраниального отдела ПА отмечались кратковременная потеря сознания, системное головокружение, нарушения зрения, глазодвигательные и вестибулярные расстройства, нарушения статики и координации движений, выявлялись также парезы конечностей, нарушения чувствительности. Нередко возникали приступы внезапного падения - drop attacks с нарушением мышечного тонуса, вегетативные расстройства, нарушения дыхания, сердечной деятельности. На МРТ головного мозга выявлялись инфарктные очаги латеральных отделов продолговатого мозга и нижних отделов полушарий мозжечка (рис. 14, 15).
Окклюзия интракраниального отдела ПА проявлялась альтернирующим синдромом Валленберга-Захарченко, который в классическом варианте выявлялся и при закупорке ЗНМА.
Закупорка основной артерии сопровождалась поражением моста, среднего мозга, мозжечка, характеризовалась потерей сознания, глазодвигательными расстройствами, обусловленными патологией III, IV, VI пар черепных нервов, развитием тризма, тетраплегии, нарушением мышечного тонуса: кратковременная децеребрационная ригидность, горметонические судороги, которые сменялись мышечной гипо- и атонией. Острая эмболическая окклюзия ОА в области развилки приводила к ишемии ристральных отделов ствола мозга и двустороннему ишемическому инфаркту в бассейне кровоснабжения задних мозговых артерий (рис. 16, 17). Такой инфаркт проявлялся корковой слепотой, глазодвигательными нарушениями, гипертермией, галлюцинациями, амнезией, расстройствами сна и в большинстве случаев заканчивался летальным исходом.
Таким образом, заднециркулярные ишемические инфаркты разные этиологически, гетерогенны по клиническому течению и с разным исходом.
Результаты нашего исследования показывают, что методика МРТ чувствительна в отношении выявления острых ишемических заднециркулярных инсультов. Вместе с тем, она не всегда позволяла визуализировать острый лакунарный инфаркт или очаги ишемии в стволе головного мозга, особенно в области продолговатого мозга. Для их выявления более информативной являлась методика диффузионно-взвешенной МРТ.
Чувствительность ДВИ в выявлении острого инфаркта ствола головного мозга в период до 24 ч после начала инсульта составила 67%, инфарктный очаг на протяжении этого времени не выявлен у 33% пациентов, т.е. у трети обследованных с клиническими симптомами инфаркта ствола головного мозга выявлялись ложноотрицательные результаты. Повторно обследования больных через 24 ч с использованием ДВ МРТ головного мозга обнаруживали инфарктную зону.
Недостаточная информативность методики ДВИ при определении острого инфаркта при локализации в стволе головного мозга можно объяснить двумя факторами. Во-первых, наличием малых ишемических очагов, поскольку перфорирующие артерии васкуляризируют очень маленькие зоны ствола мозга. Во-вторых, нейроны ствола головного мозга более стойкие к ишемии, чем нейроны более молодых эволюционно полушарий большого мозга. Это могло быть одной из причин более высокой толерантности их к ишемии и более позднего развития цитотоксического отека ткани ствола головного мозга (Toi H. et al. 2003).
Список литературы / References
1. Віничук С.М. Судинні захворювання нервової системи. - Київ: Наук. думка. - 1999. - 250 с.
2. Ворлоу Ч.П. Деннис М.С. ван Гейн Ж. Ханкий Г.Ж. Сандеркок П.А.Г. Бамфорд Ж.М. Вордлау Ж. Инсульт: Практическое руководство для ведения больных (Пер. с англ.). - Политехника, СПб, 1998. - 629 с.
3. Евтушенко С.К. В.А. Симонян, М.Ф. Иванова. Оптимизация тактики терапии у больных гетерогенным ишемическим поражением мозга // Вестник неотложной восстановительной медицины. - 2001. - Т.1, №1. - С. 40-43.
4. Камчатов П.Р. Вертебрально-базилярная недостаточность // РМЖ. - 2004. - №12(10). - С..
5. Grau A.J. Weimar C. Buggle F. et al. Risk factors, outcome, and treatment in subtypes of ischemic stroke // Stroke. - 2001. - Vol. 32. - P..
6. Fisher C.M. Lacunes: small, deep cerebral infarcts // Neurology. - 1965. - Vol. 15. - P..
7. Fisher C.M. Lacunar strokes and infarcts: a review // Neurology. - 1982. - Vol. 32. - P..
8. Von Kummer R. From stroke imaging to treatment. In Stroke: clinical aspects and imaging (teaching courses of the ENS). - 2002. - P. 5-24.
9. Neumann-Haefelin T. Wittsack H.J. Wenserski F. Sieler M. Seitz R.J. Modder V. Freund H.J. Diffusion - and perfusion - weighted MRІ. The DWI/PWI mismatch region in acute stroke. // Stroke. - 1999. - Vol. 30, №8. - P..
10. Sulter G. Steen C. Dekeyser J. Use of the Barthel Index and Modified Rankin Scale in acute stroke trials //Stroke. - 1999. - Vol. 30. - P..
11. Toi H. Uno M. Harada M. Yoneda K. et al. Diagnosis of acute brain-stem infarcts using diffusion - weighed MRI. // Neurology. - 2003. - Vol. 46, №6. - P..
При венозной дисциркуляции нарушается отток венозной крови. Из-за него возникает застой крови и связанные с этим нарушения работы органа, который пострадал от заболевания.
Сам термин «дисциркуляция» означает расстройство кровообращения.
Наиболее часто в медицинской практике встречается венозная дисциркуляция головного мозга. Среди других нарушений кровообращения в головном мозге выделяют дисциркуляцию в ВББ (вертебробазилярном бассейне), дисциркуляцию в каротидном синусе, в Виллизиевом круге. Эти 3 составляющих системы кровообращения мозга состоят из артерий. А в этой статье речь пойдет о нарушении кровообращения в венах головы и шеи, что приводит к расстройствам головного мозга, связанным с застоем крови.
Это очень опасное явление, так как с годами оно прогрессирует и может привести к инсульту или дисциркуляторной энцефалопатии (поражению головного мозга из-за недостатка кровообращения) тяжелой степени. В обоих случаях пациент по сути становится инвалидом.
Проблемой венозной дисциркуляции головного мозга занимается врач-невролог.
Чтобы избавиться от патологии, нужно будет устранить ее причину (основное заболевание). Однако повернуть вспять изменения, произошедшие в мозге, практически нереально. Поэтому главная задача врачей – не допустить прогрессирования заболевания и его перехода на последнюю стадию. Лечение поможет вам избавиться от не дающих полноценно жить симптомов и значительно продлить вашу трудоспособность.
Расположение вен на голове и шее человека. Нарушение циркуляции данных вен несет большую опасность для здоровья
Причины венозной дисциркуляции
Фактором, провоцирующим недостаточный отток венозной крови, может стать:
- Сердечная недостаточность (она возникает из-за атеросклероза коронарных артерий, врожденный и приобретенных пороков сердца, аритмий, неправильного образа жизни).
- Гипертоническая болезнь – из-за хронически повышенного давления кровь не может полноценно циркулировать по суженным сосудам.
- Гипотоническая болезнь – в связи с постоянно пониженным давлением кровообращение замедляется.
- Остеохондроз шейного отдела позвоночника. Формирующиеся при этом заболевании остеофиты или выпадающие межпозвонковые диски могут пережимать крупные сосуды, идущие от головного мозга, что провоцирует нарушение оттока венозной крови.
- Церебральный атеросклероз. Это заболевание, при котором сосуды мозга засоряются холестериновыми бляшками, что делает невозможным полноценное кровообращение.
- Эндокринные заболевания: гипертиреоз, гипотиреоз, диабет и другие. Гормональные расстройства часто дают осложнения на сосуды: повышают или понижают давление, способствуют воспалительным процессам в артериях и венах.
- Зоб. Сильно разросшаяся щитовидная железа может зажимать внутреннюю яремную вену.
- Закрытая черепно-мозговая травма. При отсутствии адекватного лечения изменяется тонус сосудов головного мозга, что приводит к расстройствам кровообращения.
- Опухоли шеи. Они сдавливают вены, по которым кровь отходит от головного мозга.
- Тромбоз вен. Тромб закупоривает сосуд, и кровь не может нормально проходить по нему.
- Опухоли головного мозга. При этом сдавливаются вены, находящиеся непосредственно в головном мозге.
- Артериовенозные мальформации. Это патология, при которой присутствуют патологические сосуды, соединяющие между собой артерии и вены. Это провоцирует смешение артериальной и венозной крови и нарушает венозный отток.
При увеличении щитовидной железы (зоб) возможно развитие венозной дисциркуляции из-за зажатия ближайших вен
Три стадии патологии
Венозная дисциркуляция развивается в 3 стадии:
- Первая – симптомы не проявляются.
- Вторая – признаки присутствуют, однако они, хоть и ухудшают качество жизни, но не исключают трудоспособность и способность к самообслуживанию.
- Третья – симптомы настолько сильны, что провоцируют тяжелые осложнения в головном мозге и во всем организме. Больной уже не может работать. Со временем – не может самостоятельно себя обслуживать, ему требуется постоянный уход со стороны других людей.
Заболевание коварно тем, что не проявляется на первой стадии, а когда симптомы начинают давать о себе знать – изменения уже порой необратимые. И на второй стадии можно уже только предотвратить переход заболевания в третью – самую тяжелую фазу. Можно также полностью облегчить беспокоящие симптомы, но на 100 процентов избавиться от патологических изменений, произошедших в головном мозге, уже вряд ли получится.
Характерные симптомы
Признаки венозной дисциркуляции начинают проявляться на 2 стадии.
Ближе к третьей стадии к перечисленным признакам добавляются:
- Расстройства координации, памяти, речи, мышления, психики.
- У больного нарушается походка, он не может выполнить точные движения, например, дотронуться до носа с закрытыми глазами.
- Он становится забывчивым, плаксивым, раздражительным.
- Может начать менее понятно разговаривать.
- Снижаются интеллектуальные способности.
- Также нарастает и частота онемения в конечностях. В итоге это может привести к параличу.
- Могут также развиться эпилептические припадки.
В конечном счете все это приводит к состоянию, схожему с последствиями инсульта. На очень поздней и запущенной стадии венозной дисциркуляции больной становится инвалидом. Также заболевание на третьей стадии может приводить к инсульту, что еще больше усугубит тяжесть состояния пациента.
Диагностика
Заболевание можно выявить с помощью трех процедур:
- Допплеровское сканирование сосудов головы и шеи.
- Флебография головного мозга (обследование вен).
- МРТ головного мозга.
Методы лечения
- В первую очередь врачи постараются избавить вас от основного заболевания.
Для этого могут назначать различные препараты (ингибиторы АПФ при гипертонии, гликозиды при сердечной недостаточности и т. п.) или проводить операцию (например, по удалению сдавливающей вену опухоли).
Профилактика
Чтобы предотвратить нарушения кровообращения в головном мозге:
- Избавьтесь от вредных привычек.
- Избегайте стрессов, перенапряжений, сверхурочной работы.
- Питайтесь правильно.
- Не подвергайте организм чрезмерным физическим нагрузкам, но и не ведите сидячий образ жизни.
- Вовремя пролечивайте хронические заболевания, особенно это касается шейного остеохондроза, которому часто люди не придают должного значения. Если болит шея – сразу же идите к невропатологу.
- Следите за артериальным давлением, особенно если вам уже за 40. Приобретите автоматический электронный тонометр и измеряйте АД 2 раза в день. Это отнимет от силы 5 минут в день, но таким образом вы исключите у себя гипертоническую и гипотоническую болезни. Если же вы заметили, что показатель давления изменяется, срочно идите к терапевту, а потом – к кардиологу.
- Раз в полгода-год проходите профилактическое обследование у терапевта, кардиолога, невролога.
Прогноз
Если симптомы патологии венозной дисциркуляции уже ярко выражены, прогноз не очень благоприятный. Есть высокая вероятность того, что заболевание будет прогрессировать дальше. Также повышен риск инсульта.
Однако при соблюдении всех рекомендаций врача касательно лечения основного заболевания и симптоматической терапии венозной дисциркуляции головного мозга можно практически полностью избавиться от неприятных проявлений и отсрочить прогрессирование болезни до глубокой старости.
Если же выявить болезнь на ранней стадии, когда она еще протекает скрыто (именно для этого и нужны профилактические ежегодные посещения невролога), то можно не допустить даже появления первых симптомов.
Лечение сердца и сосудов © 2016 | Карта сайта | Контакты | Политика по персональным данным | Пользовательское соглашение | При цитировании документа ссылка на сайт с указанием источника обязательна.
Вбб что это такое
Одной из частых причин возникновения головокружения является недостаточность мозгового кровообращения в вертебрально-базилярном бассейне (ВББ), которая может протекать в виде хронической ишемии, преходящих нарушений мозгового кровообращения или в виде инсультов.
Патогенез. Основными причинами ишемических изменений при данной патологии являются факторы, ограничивающие приток крови в вертебрально-базилярную систему или же способствующие избыточному оттоку из нее в другие сосудистые бассейны. Патогенез недостаточности мозгового кровообращения в ВББ может охватывать крайне широкий спектр изменений. Наряду с патологией сосудов вертебрально-базиллярной системы (стенозы и окклюзии) вследствие атеросклероза, большое значение имеют экстравазальные факторы. Например, возможен тромбоз позвоночной артерии, обусловленный диссекцией артерии при хлыстовой или иной травме шеи, неадекватных мануальных манипуляциях на шейном отделе позвоночника.
К числу других причин относятся также патологические извитости, врожденные нарушения развития в виде гипо- и аплазии позвоночной артерии, аномалия Киммерли. При наличии последней при повороте головы происходят перегиб и компрессия позвоночной артерии с ее возможной травматизацией
Также значимое влияние на кровоток в вертебрально-базилярном бассейне могут оказывать такие патологические состояния, как аномалия Клиппеля-Фейля-Шпренгеля, незаращение задней дужки атланта, седловидная гиперплазия боковых масс атланта, недоразвитие суставных отростков шейных позвонков, шейные ребра, “steal”-синдром (подключично-позвоночное обкрадывание) и ряд других. Кроме того, часто возникает закупорка сосудов тромбом, сформировавшимся и мигрировавшим в бассейн позвоночной или базилярной артерии из полости сердца.
Необходимо, однако, отметить, что большинство из перечисленных факторов значимы именно для острой сосудистой катастрофы, манифестирующей головокружением, – преходящих нарушений мозгового кровообращения или инсультов. Системного головокружения (т.е., когда у человека возникает ощущение падения, перемещения в пространстве, что сопровождается тошнотой и рвотой) при хронической недостаточности мозгового кровообращения не бывает никогда, а под несистемным чаще всего маскируется тревога, депрессия, ортостатическая гипотензия, метаболические расстройства (гипо-, гипергликемия), лекарственное головокружение, нарушения внимания, зрения и пр., которые требуют адекватной диагностики и лечения.
Клинические проявления. Ядром клинической картины при преходящих нарушениях мозгового кровообращения в вертебрально-базилярном бассейне являются эпизоды головокружения, часто сопровождающиеся тошнотой, рвотой, неустойчивостью при ходьбе и стоянии, шумом, ощущением заложенности в ушах, вегетативными расстройствами в виде профузного пота, тахикардии, побледнения или же наоборот покраснения кожи лица, длительностью от нескольких минут до нескольких часов. Также могут наблюдаться нарушения слуха (преимущественно снижение) и зрения («мушки» перед глазами, «затуманивание зрения», “нечеткость картины”). Крайне драматичными для больных являются внезапные падения без потери сознания («дроп-атаки», синдром Унтерхарншайдта), представляющие собой острое нарушение кровообращения в ретикулярной формации ствола мозга и возникающие обычно при резких поворотах или запрокидывании головы.
Инсульты в вертебрально-базилярном бассейне характеризуются быстрым началом (от появления первых симптомов до их максимального развития проходит не более 5 мин, обычно менее 2 мин), а также следующей неврологической симптоматикой:
- двигательные нарушения: слабость, неловкость движений или паралич конечностей;
- расстройства чувствительности: потеря чувствительности или парестезии конечностей и лица;
- нарушение зрения в виде двоения, выпадения полей зрения;
- нарушение равновесия, неустойчивость
- нарушение глотания и четкости речи.
Особой формой острого нарушения мозгового кровообращения в ВББ является инсульт “лучника” (bowhunter’s stroke), связанный с механической компрессией позвоночной артерии на уровне шейного отдела позвоночника при крайнем повороте головы в сторону.
Механическая компрессия позвоночной артерии на уровне шейного отдела позвоночника, лежащая в основе развития инсульта “лучника”.
Механизм развития такого инсульта объясняется натяжением артерии при повороте головы, сопровождающимся надрывом интимы сосуда (диссекцией) особенно у больных с патологическими изменениями артерий.
Диагностика. При диагностике недостаточности мозгового кровообращения в ВББ необходимо учитывать, что симптомы заболевания зачастую неспецифичны и могут быть следствием другой неврологической или иной патологии, что требует тщательного сбора жалоб пациента, изучения анамнеза заболевания, физикального и инструментального обследований для выявления главной причины его развития. Ведущую роль в диагностике клинически значимых изменений кровотока в вертебрально-базилярном бассейне в настоящее время играют нейровизуализационные методы исследования головного мозга (МРТ и КТ), а также ультразвуковая допплерография и дуплексное сканирование с ЦДК, позволяющие неинвазивно и сравнительно дешево оценить структуру и проходимость сосудистого русла.
Важно отметить, что дифференциальная диагностика между головокружением, вызванным поражением мозжечка и/или ствола головного мозга (центрального) и возникающим при нарушении функции вестибулярного аппарата или вестибулярного нерва (периферического), не всегда проста. С одной стороны очень часто за инсульт принимаются такие состояния как доброкачественное пароксизмальное позиционное головокружение, в то же самое время иногда пациенты с острой сосудистой недостаточностью в ВББ ошибочно проходят лечение по поводу “шейного остеохондроза c вестибулопатическим синдромом” у мануальных терапевтов и остеопатов с развитием соответствующих осложнений.
Лечение. В случае остро возникшего неврологического дефицита (альтернирующих синдромов, мозжечковой недостаточности, «негативных» скотом и т. д.) пациент должен быть в экстренном порядке госпитализирован в региональный сосудистый центр или неврологическое отделение для исключения инсульта в ВББ. При его подтверждении лечение производится согласно актуальным в настоящее время руководствам и рекомендациям.
При головокружении на фоне хронической недостаточности мозгового кровообращения в ВББ основное внимание уделяется препаратам, улучшающим кровообращение головного мозга за счет вазодилатирующего и реопозитивного действия (винпоцетин, циннаризин, бетагистин и др.). Большое значение имеет адекватная коррекция артериального давления, профилактика тромбообразования при различных нарушениях сердечного ритма.
Additional information
Новости
У нас появился новый раздел сайта. Надеемся, что он станет для вас надежным помощником.
Мультимедиа
Контакты
г. Санкт-Петербург, ул. Академика Лебедева, д. 37, корп. 2
ОНМК в ВББ: причины, симптомы, реабилитация
Инсульты в ВББ занимают второе место по частоте случаев ишемических инсультов (20% случаев)
Причины ОНМК в ВББ
Вертебро-базилярная недостаточность или инсульт могут быть вызваны целым рядом причин, в том числе тромбоэмболия или кровоизлияние (вторичное, на фоне аневризмы или травмы). В общем, инсульт происходит из-за эпизода ишемии (80-85% пациентов), кровоизлияния (15-20% больных).
Ряд факторов риска инсульта приведен ниже:
- Преклонный возраст
- Семейный анамнез
- Повышенное кровяное давление
- Ишемическая болезнь сердца
- Сахарный диабет
- Курение сигарет
- Болезни сердца
- Ожирение
- Гиподинамия
- Алкоголизм
Начало и продолжительность симптомов позвоночной инсульта зависит, в значительной степени, по этиологии. У больных с тромбозом основной артерии обычно имеют нарастания и убывания группы симптомов, целых 50% пациентов, испытывают транзиторные ишемические атаки (ТИА) в течение нескольких дней до нескольких недель до начала окклюзии.
В противоположность этому, эмболии внезапные, без продромальной стадии, с острым и драматическим представлением.
Распространенные симптомы, связанные с вертебро-базилярным инсультом
- Головокружение
- Тошнота и рвота
- Головная боль
- Снижение уровня сознания
- Аномальные глазодвигательные признаки (например, нистагм, диплопия, изменения зрачков)
- Ипсилатеральная слабость мышц, иннервируемых черепными нервами: дизартрия, дисфагия, дисфония, слабость мышц лица и языка.
- Потеря чувствительности в лице и волосистой части головы
- Атаксия
- Контралатеральный гемипарез, тетрапарез
- Утрата болевой и температурной чувствительности
- недержание мочи
- выпаление полей зрения
- нейропатическая боль
- гипергидроз в лице и конечностях
Особенности симптомов ОНМК в ВББ при эмболическом варианте
- быстрое начало – от появления первых симптомов до их максимального развития не более 5 мин
- двигательные нарушения: слабость, неловкость движений или паралич конечностей любой комбинации, вплоть до тетраплегии;
- расстройства чувствительности: потеря чувствительности ИЛИ парестезия конечностей в любой комбинации или распространяющая на обе половины лица или рта;
- гомонимная гемианопсия, или корковая слепота;
- расстройства координации движений нарушение равновесия, неустойчивость;
- системное и несистемное головокружение в сочетании с двоением в глазах, нарушениями глотания и дизартрией.
Симптомы, которые тоже могут наблюдаться у пациентов
- синдром Горнера
- нистагм (особенно вертикальный)
- редко нарушения слуха.
Головокружение, атаксия и зрительные расстройства образуют характерную для этой
патологии триаду указывающую на ишемию мозгового ствола, мозжечка и затылочных долей мозга.
Иногда типичный синдром сосудистого поражения в ВББ может сочетаться с нарушением высших мозговых функций, например с афазией, агнозией, острой дезориентацией.
Альтернирующие синдромы с четко локализованными очагами в пределах ВББ, например синдромы Вебера, Мийяра-Гублера, Валленберга-Захарченко редко встречаются в чистом виде.
Особой формой острого нарушения мозгового кровообращения
в ВББ является инсульт «лучника» связанный с механической компрессией позвоночной артерии на уровне С1-С2 при крайнем повороте головы.в сторону
В настоящее время механизм такого инсульта объясняют натяжением артерии на уровне С1-С2 при повороте головы, сопровождающимся надрывом интимы сосуда, особенно у больны«, с патологическими изменениями артерий. В случае компрессии доминантной ПА отсутствие достаточной компенсации кровотока в ВББ. вследствие гипоплазии противоположной позвоночной артерии или ее стеноза а также несостоятельность задних соединительных артерий является фактором, способствующим развитию инсульта «лучника». Одним из предрасполагающие факторов данной патологии является наличие у пациентов аномалии Киммерли – дополнительной костной дужки-полукольца, которое может сдавливать позвоночные артерии над дугой первого шейного позвонка.
ОНМК в ВББ неотложное состояние, требующее госпитализации в специализированное сосудистое неврологическое отделение, лечение ишемического инсульта в ВББ происходит в условиях стационара в ряде случаев нейрореанимациооного отделения.
Реабилитация после инсульта в вертебро-базилярном бассейне
Реабилитация после инсульта играет решающую роль в восстановлении функций мозга. Врачи и медсестры играют решающую роль по реабилитации.
медсестры часто являются первыми, чтобы предложить инициирование услуг терапии, потому что они имеют самое широкое участие с пациентом. До начала обсуждения конкретных дисциплин терапии, решения вопросов, кормящих в уходе за пациентами с вертебробазилярного инсульта.
могут быть различны в зависимости от симптомов и от тяжести повреждения головного мозга. Начальное вмешательство включает в себя уход за больными поддержание целостности кожи, регуляция функции кишечника и мочевого пузыря, поддержание питания, а также обеспечение безопасности пациента от травм.
Другие важные вопросы в согласовании с лечащим врачом включают восстановление функции глотания самообслуживания. У некоторых больных, тяжесть неврологического дефицита делает невозможным вставание, тем не менее, пациенты должны быть активизированы включая активное участие их в физической реабилитации (лечебной физкультуре) и профессиональной терапии.
Позиционирование в постели и в кресле обеспечивает комфорт пациента и предотвращает осложнения от пролежней. Если верхняя конечность вялая или паретичная, правильная поза имеет решающее значение для предотвращения подвывиха плеча и боли в ней.
Средний медицинский персонал должен обучить членов семьи в уходе за лицом, перенесшим инсульт. Члены семьи пациента могут быть не знакомы с инсультом и его последствиями. Обучение преследует цель сделать пациента и членов его семьи информированными о важности продолжения реабилитации и профилактики повторных эпизодов, о соответствующих мерах предосторожности, и продолжения терапии после выписки домой.
Некоторые пациенты имеют колеблющиеся признаки и симптомы, которые часто связаны с позиции. Из-за этой возможности, необходимые меры предосторожности с мероприятиями, которые могут быть приняты до тех пор, пока симптомы стабилизировались.
Специалист по лечебной физкультуре несет ответственность за корректировку грубых моторных навыков, таких, как ходьба, сохранение равновесия тела, способность перемещаться и менять позу в пределах кровати или инвалидной коляски.
Врач ЛФК также разрабатывает программу упражнений и инструктирует пациента с целью общего укрепления и увеличения движений. Обучение членов семьи пациента и в использовании низших протезирования конечностей могут быть необходимы для обеспечения функциональной мобильности. Показана так же вестибулярная гимнастика.
Поиск:
Рубрики
Философия блога о здоровой пище
Понятно, что вы всегда очень заняты. Однако, читая блог о здоровой пище вы поймете как легче правильно и качественно питатья питаться, чтобы сохранить и преумножить ваше здоровье. Мы живем в противоречивое время, с одной стороны сталкиваемся с большим выбором продуктов (большим чем когда-либо), с другой стороны с сложностью выбора: кому верить? какая пища не навредит? На диета-и-лечение.рф вы найдете точную и объективную информацию о здоровом питании. Блог дает вам простые ответы на важные вопросы о еде и о здоровой пище.
Наша рубрика диетические блюда богата рецептами вкусных диетических блюд с доступными ингредиентами и простым приготовлением. Статьи раздела о здоровом пище содержат точную информацию о еде и её влиянии на здоровье, на которую вы можете положиться. Другие разделы сайта расскажут о диетах при различных заболеваниях, предложат меню и простые рецепты при диабете, гепатитах, подагре.
Почему диета-и-лечение.рф можно доверять?
Все, о чем написано, основывается на научных данных, а также написано специалистами. Статьи о питании, похудении и лечебных диетах содержат непредвзятую, объективную информацию. Блог о здоровой пище не спонсируется какой либо коммерческой структурой или организацией.
Дисциркуляторная энцефалопатия преимущественно в вбб
Не ври #8212; Не проси
Недостаточность мозгового кровообращения в вертебрально-базилярном бассейне #8212; Центр по лечению боли Военно-медицинской академии им
В связи с этим мера профилактики развития хронической недостаточности мозгового кровообращения и её прогрессирования - адекватное лечение основного фонового заболевания или заболеваний. В последние годы рассматривают 2 основных патогенетических варианта хронической недостаточности мозгового кровообращения. Большую роль в развитии хронической недостаточности мозгового кровообращения в последнее время отводят венозной патологии, не только интра-, но и экстракраниальной.
Патогенез недостаточности мозгового кровообращения в ВББ может охватывать крайне широкий спектр изменений. Наряду с патологией сосудов вертебрально-базиллярной системы (стенозы и окклюзии) вследствие атеросклероза, большое значение имеют экстравазальные факторы. К числу других причин относятся также патологические извитости, врожденные нарушения развития в виде гипо- и аплазии позвоночной артерии, аномалия Киммерли.
Механическая компрессия позвоночной артерии на уровне шейного отдела позвоночника, лежащая в основе развития инсульта “лучника”. Лечение вертебро-базиллярной недостаточности - одни из услуг, которую предлагает многопрофильная клиника Доктор. Здесь Вы узнаете, что такое вертебро-базиллярная недостаточность, как проходит лечение, стоимость процедуры.
Причем, некоторые из них, кратковременные и преходящие, выявляются только в период приступа, а другие, длительные, могут оставаться и после приступа нарушения кровообращения. В ВББ могут происходить как транзиторные ишемические атаки (ТИА), так и ишемические инсульты и микроинсульты.
При таких поражениях часто головокружение сочетается с шумом в ушах или снижением слуха, носит приступообразный характер, длится несколько секунд. Такое головокружение можно отнести к доброкачественным и быстро корректирующимся состояниям.
Основные симптомы нарушения кровообращения в ВББ:
Определённую роль в формировании хронической ишемии мозга могут играть компрессии сосудов, как артериальных, так и венозных. Неблагоприятно на мозговой кровоток влияет низкое АД, особенно у пожилых людей. У этой группы больных может развиваться поражение мелких артерий головы, связанное с сенильным артериосклерозом. Весьма часто хроническую недостаточность мозгового кровообращения выявляют у больных сахарным диабетом, у них развиваются не только микро-, но макроангиопатии различной локализации.
При наличии основных факторов развития хронической недостаточности мозгового кровообращения всё остальное многообразие причин данной патологии можно трактовать как дополнительные причины.
Мозговой кровоток зависит от перфузионного давления (разницы между системным АД и венозным давлением на уровне субарахноидального пространства) и сопротивления мозговых сосудов. Адекватная перфузия мозга поддерживается при этом повышением сосудистого сопротивления, что в свою очередь приводит к увеличению нагрузки на сердце.
Клиника (проявления и симптомы):
Тяжёлые гипертонические кризы - всегда срыв ауторегуля-ции с развитием острой гипертонической энцефалопатии, всякий раз усугубляющей явления хронической недостаточности мозгового кровообращения. Но мозговой кровоток зависит не только от выраженности стеноза, но и от состояния коллатерального кровообращения, способности мозговых сосудов изменять свой диаметр.
Однако даже при гемодинамически незначимом стенозе будет практически обязательно развиваться хроническая недостаточность мозгового кровообращения. При поражении магистральных артерий головы мозговой кровоток становится очень зависимым от системных гемодинамических процессов. В их основу положены морфологические признаки - характер повреждения и преимущественная локализация. При этом даже незначительное снижение АД может приводить к ишемии в концевых зонах смежного кровоснабжения.
Однако на ультраструктурном уровне вокруг некротизированных клеток могут сохраняться клетки с апоптозоподобными реакциями, запущенными в остром периоде инсульта.
Каждая позвоночная артерия(всего их две, правая и левая) условно делится на 4 сегмента:
Прогрессирование же цереброваскулярной недостаточности становится фактором риска развития повторного инсульта и сосудистых когнитивных расстройств вплоть до деменции. Ядром клинической картины дисциркуляторной энцефалопатии в последнее время признаны когнитивные нарушения, выявляемые уже в I стадии и прогрессивно нарастающие к III стадии. При I стадии вышеуказанные жалобы сочетаются с диффузной микроочаговой неврологической симптоматикой в виде анизорефлексии, недостаточности конвергенции, негрубых рефлексов орального автоматизма.
Раздел сайта по лечению головокружения
В этой стадии могут появляться признаки снижения профессиональной и социальной адаптации. В основе всех синдромов, свойственных дис-циркуляторной энцефалопатии, лежит разобщение связей вследствие диффузного аноксически-ишемического повреждения белого вещества. При вестибуломозжечковом (или вестибулоатактическом) синдроме субъективные жалобы на головокружение и неустойчивость при ходьбе сочетаются с нистагмом и координаторными нарушениями.
Пирамидный синдром при дисциркуляторной энцефалопатии характеризуется высокими сухожильными и положительными патологическими рефлексами, нередко асимметричными. Затруднения при поворотах во время ходьбы проявляются не только топтанием на месте, но и поворачиванием всем корпусом с нарушением сохранения равновесия, что может сопровождаться падением.
Генез этих нарушений сочетанный, обусловленный поражением пирамидных, экстрапирамидных и мозжечковых систем. Для диагностики хронической недостаточности мозгового кровообращения необходимо установить связь между клиническими проявлениями и патологией церебральных сосудов. Атеросклеротические стенозы развиваются обычно в начальных отрезках внутренней сонной артерии и в области бифуркации общей сонной артерии. Основное направление лабораторных исследований - уточнение причин развития хронической недостаточности мозгового кровообращения и её патогенетических механизмов.
Важное место отводят ультразвуковым методам исследования, позволяющим выявлять как нарушения мозгового кровотока, так и структурные изменения сосудистой стенки, которые бывают причиной стенозов.
Считают, что хроническая недостаточность мозгового кровообращения существует у 80% пациентов со стенозирующим поражением магистральных артерий головы. Очевидно, этот показатель может достичь и абсолютной величины, если для выявления признаков хронической ишемии мозга проводить адекватное клинико-инструментальное обследование.
Если в основе хронической недостаточности мозгового кровообращения лежит только артериальная гипертензия, то правомерно употребление термина «гипертоническая энцефалопатия». По мере прогрессирования хронической недостаточности мозгового кровообращения происходит нарастающее снижение защитных саногенетических механизмов, в том числе и антиоксидантных свойств плазмы.
Дисциркуляторная энцефалопатия и ее основные симптомы
Дисциркуляторная энцефалопатия - болезнь, которая сопровождается органическими изменениями нервных тканей. Стоит отметить, что при отсутствии лечения заболевание прогрессирует, ведя к неприятным и опасным последствиям. Именно поэтому так важно вовремя обратиться за помощью к специалисту.
В большинстве случаев заболевание возникает на фоне хронической сосудистой недостаточности в тканях головного мозга. Из-за нарушения кровообращения и, соответственно, дефицита кислорода и питательных веществ наблюдается изменение структур, что ведет к серьезным нарушениям в работе всего организма. Причины сосудистой недостаточности могут быть разными. Чаще всего дисциркуляторная энцефалопатия является результатом атеросклероза (закупорки) сосудов головного мозга. Но к такому же результату могут привести хроническая гипертоническая болезнь, ревматизм и другие проблемы.
Дисциркуляторная энцефалопатия: симптомы
Основные признаки болезни напрямую зависят от стадии ее развития. В современной медицине принято выделять три основных этапа, каждый из которых сопровождается разной симптоматикой:
На первой стадии (стадия компенсации) в основном наблюдаются изменения психического состояния и поведения больного человека. Как правило, в этот период пациенты становятся эмоционально неустойчивыми - они слишком возбудимы, несдержанны и раздражительны. Нередко такое состояние сказывается и на качестве сна, который становится тревожным, в результате чего человек просто не может нормально отдохнуть. Иногда наблюдаются головные боли и головокружения, а также снижение памяти и концентрации.
Вторая стадия сопровождается уже более стойкими органическими изменениями в тканях головного мозга, что не может не отобразиться на состоянии больного. Периодические головные боли становятся постоянными. Исчезает повышенная возбудимость - человек становиться вялым, подавленным, быстро утомляется, плохо спит. По мере развития болезни наблюдаются и другие нарушения, например, исчезают некоторые рефлексы, значительно ухудшается память, снижается слух, появляется тремор в конечностях, а также судорожные припадки.
Дисциркуляторная энцефалопатия на третьей стадии сопровождается более выраженными симптомами, ведь в этот период морфологические изменения мозговых оболочек уже несложно заметить во время томографии. Все вышеперечисленные симптомы остаются, но становятся еще более явными. Кроме того, появляются и другие нарушения, которые зависят от того, какая именно зона мозга была повреждена. Нередко болезнь сопровождается парезом или параличом, наблюдаются нарушения речи и серьезные психические расстройства.
Терапия напрямую зависит от стадии заболевания и присутствующих симптомов. Пациентам, как правило, назначают препараты, улучшающие кровоток, а также те лекарства, которые укрепляют стенки сосудов и устраняют их спазм. В некоторых случаях используют средства, которые регулируют деятельность головного мозга. При повышенной возбудимости показан прием седативных препаратов, в то время как при повышенном артериальном давлении применяются гипотензивные лекарства.
Существуют разные причины развития болезни.
Что такое вертебро-базилярная недостаточность
Артерии позвоночника выходят из подключичных сосудов, расположенных в верхней части полости грудины и проходят сквозь отверстия поперечных отростков позвонков шеи. Дальше ветви идут сквозь черепную полость, где соединяются в одну базилярную артерию. Она локализируется в нижней части мозгового ствола и обеспечивает кровоснабжение мозжечка и затылочной области обоих полушарий. Вертебро-базилярный синдром – состояние, для которого характерно сокращение кровотока в позвоночных и базилярных сосудах.
Патология представляет собой обратимое нарушение мозговых функций, которое произошло в результате снижения кровоснабжения участка, питаемого основной артерией и позвоночными сосудами. Согласно МКБ 10 заболевание имеет название «синдром вертебро-базилярной недостаточности» и в зависимости от сопутствующих нарушений может иметь код П82 или Н81. Поскольку проявления ВБН могут быть разными, клиническая симптоматика схожа с другими болезнями, из-за сложности проведения диагностики патологии врач зачастую устанавливает диагноз без должной обоснованности.
Причины ишемического инсульта
К числу факторов, способных вызвать ишемический инсульт в вертебро-базилярном бассейне, относятся:
- Эмболии разного происхождения в вертебрально-базилярной области либо сдавливание подключичной артерии.
- Аритмия, при которой в предсердиях или других отделах сердца происходит развитие тромбоза. В любой момент тромбы могут распасться на кусочки и вместе с кровью попасть сосудистую систему, вызвав закупорку артерий головного мозга.
- Атеросклероз. Заболевание характеризуется отложением в артериальных стенках фракций холестерина. Вследствие этого просвет сосуда сужается, что влечет снижение кровообращения в головном мозге. Кроме того, есть риск, что атеросклеротическая бляшка расколется, и вышедший из нее холестерин перекроет артерию в мозге.
- Наличие в сосудах нижних конечностей тромбов. Они могут разделяться на сегменты и вместе с кровотоком поступать в мозговые артерии. Вызывая затруднение в кровоснабжении органа, тромбы приводят к инсульту.
- Резкое снижение артериального давления или гипертонический криз.
- Пережатие артерий, снабжающих кровью мозг. Такое может произойти при операции на сонной артерии.
- Сильное сгущение крови, вызванное ростом кровяных клеток приводит к затруднению проходимости сосудов.
Признаки инфаркта мозга
Заболевание представляет собой острое нарушение мозгового кровоснабжения (ОНМК по ишемическому типу) с последующим развитием признаков неврологического недуга, которые сохраняются на время до суток. При транзиторных ишемических атаках пациент:
- временно теряет зрение;
- лишается чувствительности в какой-либо половине тела;
- ощущает скованность движений рук и/или ног.
Симптомы вертебро-базилярной недостаточности
Ишемический инсульт мозга с локализацией в вертебро-базилярном бассейне – это едва ли не самая распространенная причина инвалидности людей до 60 лет. Симптомы заболевания отличаются и зависят от локализации нарушения магистральных функций сосудов. Если кровообращение было нарушено в вертебро-базилярном бассейне, у больного развиваются следующие характерные симптомы:
- головокружение системного характера (пациент ощущает, будто все вокруг него рушится);
- хаотичное движение глазных яблок либо его ограничение (в тяжелых случаях происходит полная обездвиженность глаз, формируется косоглазие);
- ухудшение координации;
- тремор во время выполнения каких-либо действий (дрожание конечностей);
- паралич тела или отдельных его частей;
- нистагм глазных яблок;
- потеря телом чувствительности (как правило, возникает в одной половине – слева, справа, снизу или сверху);
- внезапная потеря сознания;
- неритмичность дыхания, существенные паузы между вдохами/выдохами.
Профилактика
Сердечно-сосудистая система человека постоянно испытывает нагрузки в результате стрессов, поэтому возрастает риск возникновения инсульта. С возрастом растет угроза тромбоза головных сосудов, поэтому важно проводить профилактику ишемического заболевания. Чтобы вертебро-базилярная недостаточность не развивалась, следует:
- отказаться от вредных привычек;
- при гипертензии (высоком давлении) обязательно принимать медикаментозные средства для нормализации АД;
- своевременно лечить атеросклеротический стеноз, держать уровень холестерина в норме;
- сбалансированно питаться, придерживаться диеты;
- контролировать хронические заболевания (сахарный диабет, почечную недостаточность, аритмию);
- часто гулять на улице, посещать профилактории и лечебные санатории;
- регулярно заниматься спортом (умеренно делать упражнения).
Лечение вертебро-базилярного синдрома
Терапия заболевания назначается после подтверждения врачом поставленного диагноза. Для лечения патологии применяются:
- антиагреганты, антикоагулянты;
- ноотропы;
- анальгетики;
- седативные средства;
- корректоры микроциркуляции крови;
- ангиопротекторы;
- гистаминомиметики.
Ишемическая болезнь мозга опасна тем, что приступы (инсульты) постепенно учащаются, а в результате может произойти обширное нарушение кровообращения органа. Это приводит к полной потере дееспособности. Чтобы ишемическое заболевание не приняло тяжелую степень, важно своевременно обратиться за помощью врача. При лечении вертебро-базилярного синдрома главные действия направлены на устранение проблемы с кровообращением. Основные препараты, которые могут быть назначены при ишемическом заболевании:
- ацетилсалициловая кислота;
- Пирацетам/Ноотропил;
- Клопидогрел или Агрегаль;
- Троксерутин/Троксевазин.
Народные методы лечения ишемического заболевания могут применяться исключительно в виде дополнительной меры. При изъязвлении атеросклеротической бляшки или стенозе сонной артерии врач назначает резекцию пораженной зоны с последующим наложением шунта. После операции проводят вторичную профилактику. Для терапии ВБС (вертебро-базилярного синдрома) также используют лечебную гимнастику и другие виды физиолечения.
Физиотерапия
Вертебро-базилярная недостаточность не излечивается одними лишь препаратами. Наряду с медикаментозным лечением синдрома применяются терапевтические процедуры:
- массаж затылочной области;
- магнитотерапия;
- мануальная терапия;
- лечебная гимнастика для устранения спазмов;
- укрепление позвоночного ствола, улучшение осанки;
- иглоукалывание;
- рефлексотерапия;
- гирудотерапия;
- использование шейного корсета.
Лечение ишемии головного мозга
Самыми тяжелыми поражениями при ишемическом инсульте, возникшем в ветебро-базилярном бассейне, являются травмы мозгового ствола, поскольку в нем расположены жизненно важные центры – дыхательный, терморегуляторный, другие. Нарушение кровоснабжения данного участка приводит к параличу дыхания, коллапсу и другим опасным для жизни последствиям. Ишемический инсульт в ветебро-базилярном бассейне лечится с помощью восстановления нарушенного мозгового кровообращения и устранения воспалительных очагов.
Инсульт головного мозга – заболевание, которое лечит невролог в условиях стационара. С терапевтической целью при ишемическом инсульте вертебро-базилярного бассейна используют медикаментозный метод. В период лечения применяются такие препараты:
- сосудорасширяющие для снятия спазмов (никотиновая кислота, Пентоксифиллин);
- ангиопротекторы, стимулирующие мозговое кровообращение, метаболизм (Нимодипин, Билобил);
- антиагреганты для предупреждения тромбоза (Аспирин, Дипиридамол);
- ноотропы для активизации мозговой деятельности (Пирацетам, Церебозин).
Медикаментозное лечение ишемического инсульта, который случился в вертебро-базилярном бассейне, длится на протяжении 2 лет. Кроме того, может применяться оперативный метод терапии заболевания. Хирургическое вмешательство при вертебро-базилярном синдроме показано при третьей степени ишемической болезни, если консервативное лечение не дало ожидаемого эффекта.
Согласно проводимым исследованиям, тяжелые последствия ишемического инсульта, произошедшего в вертеброзбазилярном бассейне случаются в двух случаях. Это происходит, если лечение не было начато своевременно или не дало результатов на поздних стадиях развития заболевания. При этом негативным исходом вертебро-базилярной недостаточности может быть:
Первая помощь при инсульте
Если вы наблюдаете у человека симптомы ишемического инсульта, незамедлительно вызывайте скорую помощь. Максимально точно опишите диспетчеру симптоматику, чтобы по вызову приехала неврологическая бригада. Далее окажите больному первую помощь:
- Помогите человеку принять лежачее положение. При этом переверните его набок, под нижнюю челюсть подставьте любую широкую емкость на случай рвоты.
- Измерьте АД. При ишемическом инсульте, который случился в вертебро-базилярном бассейне, давление, как правило, повышенное (примерно 180/110).
- Дайте больному гипотензивное средство (Коринфар, Каптоприл, другие). При этом лучше положить 1 таблетку под язык – так средство подействует быстрее.
- Дайте человеку с предполагаемым ишемическим инсультом 2 таблетки мочегонного препарата. Это поможет снять отечность головного мозга.
- Чтобы улучшить обмен веществ головного мозга больного, дайте ему ноотроп, к примеру, Глицин.
- После приезда бригады скорой помощи в точности расскажите врачу, какие препараты и в какой дозировке вы дали больному с ишемическим инсультом.
ОНМК в ВББ: причины, симптомы, реабилитация
Инсульты в ВББ занимают второе место по частоте случаев ишемических инсультов (20% случаев)
Причины ОНМК в ВББ
Вертебро-базилярная недостаточность или инсульт могут быть вызваны целым рядом причин, в том числе тромбоэмболия или кровоизлияние (вторичное, на фоне аневризмы или травмы). В общем, инсульт происходит из-за эпизода ишемии (80-85% пациентов), кровоизлияния (15-20% больных).
Ряд факторов риска инсульта приведен ниже:
- Преклонный возраст
- Семейный анамнез
- Повышенное кровяное давление
- Ишемическая болезнь сердца
- Сахарный диабет
- Курение сигарет
- Болезни сердца
- Ожирение
- Гиподинамия
- Алкоголизм
Начало и продолжительность симптомов позвоночной инсульта зависит, в значительной степени, по этиологии. У больных с тромбозом основной артерии обычно имеют нарастания и убывания группы симптомов, целых 50% пациентов, испытывают транзиторные ишемические атаки (ТИА) в течение нескольких дней до нескольких недель до начала окклюзии.
В противоположность этому, эмболии внезапные, без продромальной стадии, с острым и драматическим представлением.
Распространенные симптомы, связанные с вертебро-базилярным инсультом
- Головокружение
- Тошнота и рвота
- Головная боль
- Снижение уровня сознания
- Аномальные глазодвигательные признаки (например, нистагм, диплопия, изменения зрачков)
- Ипсилатеральная слабость мышц, иннервируемых черепными нервами: дизартрия, дисфагия, дисфония, слабость мышц лица и языка.
- Потеря чувствительности в лице и волосистой части головы
- Атаксия
- Контралатеральный гемипарез, тетрапарез
- Утрата болевой и температурной чувствительности
- недержание мочи
- выпаление полей зрения
- нейропатическая боль
- гипергидроз в лице и конечностях
Особенности симптомов ОНМК в ВББ при эмболическом варианте
- быстрое начало – от появления первых симптомов до их максимального развития не более 5 мин
- двигательные нарушения: слабость, неловкость движений или паралич конечностей любой комбинации, вплоть до тетраплегии;
- расстройства чувствительности: потеря чувствительности ИЛИ парестезия конечностей в любой комбинации или распространяющая на обе половины лица или рта;
- гомонимная гемианопсия, или корковая слепота;
- расстройства координации движений нарушение равновесия, неустойчивость;
- системное и несистемное головокружение в сочетании с двоением в глазах, нарушениями глотания и дизартрией.
Симптомы, которые тоже могут наблюдаться у пациентов
- синдром Горнера
- нистагм (особенно вертикальный)
- редко нарушения слуха.
Головокружение, атаксия и зрительные расстройства образуют характерную для этой
патологии триаду указывающую на ишемию мозгового ствола, мозжечка и затылочных долей мозга.
Иногда типичный синдром сосудистого поражения в ВББ может сочетаться с нарушением высших мозговых функций, например с афазией, агнозией, острой дезориентацией.
Альтернирующие синдромы с четко локализованными очагами в пределах ВББ, например синдромы Вебера, Мийяра-Гублера, Валленберга-Захарченко редко встречаются в чистом виде.
Особой формой острого нарушения мозгового кровообращения
в ВББ является инсульт «лучника» связанный с механической компрессией позвоночной артерии на уровне С1-С2 при крайнем повороте головы.в сторону
В настоящее время механизм такого инсульта объясняют натяжением артерии на уровне С1-С2 при повороте головы, сопровождающимся надрывом интимы сосуда, особенно у больны«, с патологическими изменениями артерий. В случае компрессии доминантной ПА отсутствие достаточной компенсации кровотока в ВББ. вследствие гипоплазии противоположной позвоночной артерии или ее стеноза а также несостоятельность задних соединительных артерий является фактором, способствующим развитию инсульта «лучника». Одним из предрасполагающие факторов данной патологии является наличие у пациентов аномалии Киммерли – дополнительной костной дужки-полукольца, которое может сдавливать позвоночные артерии над дугой первого шейного позвонка.
ОНМК в ВББ неотложное состояние, требующее госпитализации в специализированное сосудистое неврологическое отделение, лечение ишемического инсульта в ВББ происходит в условиях стационара в ряде случаев нейрореанимациооного отделения.
Реабилитация после инсульта в вертебро-базилярном бассейне
Реабилитация после инсульта играет решающую роль в восстановлении функций мозга. Врачи и медсестры играют решающую роль по реабилитации.
медсестры часто являются первыми, чтобы предложить инициирование услуг терапии, потому что они имеют самое широкое участие с пациентом. До начала обсуждения конкретных дисциплин терапии, решения вопросов, кормящих в уходе за пациентами с вертебробазилярного инсульта.
могут быть различны в зависимости от симптомов и от тяжести повреждения головного мозга. Начальное вмешательство включает в себя уход за больными поддержание целостности кожи, регуляция функции кишечника и мочевого пузыря, поддержание питания, а также обеспечение безопасности пациента от травм.
Другие важные вопросы в согласовании с лечащим врачом включают восстановление функции глотания самообслуживания. У некоторых больных, тяжесть неврологического дефицита делает невозможным вставание, тем не менее, пациенты должны быть активизированы включая активное участие их в физической реабилитации (лечебной физкультуре) и профессиональной терапии.
Позиционирование в постели и в кресле обеспечивает комфорт пациента и предотвращает осложнения от пролежней. Если верхняя конечность вялая или паретичная, правильная поза имеет решающее значение для предотвращения подвывиха плеча и боли в ней.
Средний медицинский персонал должен обучить членов семьи в уходе за лицом, перенесшим инсульт. Члены семьи пациента могут быть не знакомы с инсультом и его последствиями. Обучение преследует цель сделать пациента и членов его семьи информированными о важности продолжения реабилитации и профилактики повторных эпизодов, о соответствующих мерах предосторожности, и продолжения терапии после выписки домой.
Некоторые пациенты имеют колеблющиеся признаки и симптомы, которые часто связаны с позиции. Из-за этой возможности, необходимые меры предосторожности с мероприятиями, которые могут быть приняты до тех пор, пока симптомы стабилизировались.
Специалист по лечебной физкультуре несет ответственность за корректировку грубых моторных навыков, таких, как ходьба, сохранение равновесия тела, способность перемещаться и менять позу в пределах кровати или инвалидной коляски.
Врач ЛФК также разрабатывает программу упражнений и инструктирует пациента с целью общего укрепления и увеличения движений. Обучение членов семьи пациента и в использовании низших протезирования конечностей могут быть необходимы для обеспечения функциональной мобильности. Показана так же вестибулярная гимнастика.
Что такое ОНМК, какие виды нарушений существуют и как диагностируют каждый вид патологии
Людям преклонного возраста знакомо такое заболевание, название которому ОНМК - острое нарушение мозгового кровообращения или попросту инсульт. Практически каждый человек старшего возраста испытывал этот недуг на себе. Очень важно разобраться в причинах возникновения инсульта и правильном лечении заболевания.
Что это такое?
Инсульт – клинический симптом, проявляемый резкими сбоями в нормальной работе действующих опций мозга головы, длительность которых составляет более одних суток.
Основными симптомами ОНМК являются:
- Неспособность тела больного совершать движения в нормальном режиме;
- Расстройства органов, отвечающих за чувствительность;
- Нарушения должной работы речевого аппарата;
- Неспособность больного совершать глотательные движения;
- Частая головная боль;
- Потеря сознания.
Непредвиденно появившееся нарушение речевого аппарата, потеря чувствительности тела и проблемы с координацией движения проходят в течение последующих суток. Тогда говорят о транзисторной ишемической атаке. Это не такое опасное заболевание, как инсульт, но также относится к ОНМК.
Если заболевание относится к нарушениям в работе системы кровообращения, то характеризуется как «ОНМК по типу ишемии». В случае, когда специалистом подтверждается кровотечение, то болезнь имеет характеристику «ОНМК по геморрагическому типу».
ОНМК, которое заканчивается инсультом является этапом, когда поступление крови в некоторую часть головного мозга прекращается. Это явление вызвано снижением тонуса стенок артерий мозга и сопровождается расстройством неврологической системы, которое является следствием разрушения части ткани нерва.
ОНМК - код по МКБ-10
В десятой международной классификации болезней ОНМК имеет несколько кодов, которые отличаются друг от друга согласно нарушениям, вызвавшим болезнь.
Предупреждение и терапия этого заболевания рассматриваются на уровне государства, так как ОНМК оканчивается летальным исходом в третьей части случаев. Шестьдесят процентов больных, перенёсших болезнь, оказываются инвалидами, которым не обойтись без социального содействия.
Причины возникновения ОНМК
ОНМК, имеющее отношение к ишемическому типу, развивается в следствии уже имеющихся патологий в организме пациента.
К таким заболеваниям относятся:
- Гипертоническая болезнь;
- Атеросклеротическое поражение сосудов;
- Инфаркт миокарда, перенесённый больным ранее;
- Воспалительное заболевание внутренней оболочки сердца;
- Расстройство ритма сокращений мышцы сердца;
- Перемена в работе сердечного клапана;
- Воспалительные процессы в стенках кровеносных сосудов системного характера;
- Расстройство тонуса сосудов крови;
- Расширение и неправильное развитие кровеносных сосудов;
- Патологии кровеносной системы;
- Возникновения тромбов;
- Сахарный диабет.
ОНМК встречается не только у взрослой категории населения, но и у детей. Это связано с тем, что сосуды детского мозга имеют какие-либо аномалии в своём развитии. Высокий риск развития ОНМК наблюдается у детей, которые имеют врождённый порок сердца.
При возникновении ОНМК полностью выздоравливает только 30% детей. Около пятидесяти процентов имеют неизлечимые нарушения в работе неврологической системы. Двадцать процентов случаев развития острого нарушения кровообращения мозга у детей оканчивается летальным исходом.
В каких случаях можно заподозрить ОНМК?
Диагноз ОНМК ставится в случае, если у больного были обнаружены следующие нарушения в работе организма:
- Резкое отсутствие чувствительности в конечностях;
- Потеря зрения вплоть до слепоты;
- Невозможность распознать речь оппонента;
- Потеря чувства равновесия, проблемы с координацией;
- Очень сильные головные боли;
- Помрачение сознания.
Точный диагноз можно установить только после проведения диагностики.
Стадии инфаркта мозга
ОНМК имеет несколько стадий развития. Рассмотрим каждую из них подробнее.
Инсульт ишемического плана
ОНМК по этому типу сопровождается полным прекращением доставки потока крови в конкретные участки ткани головного мозга, которые сопровождаются деструкцией клеток мозга и прекращением работы его основных функций.
Причины ишемического инсульта
ОНМК этого плана вызвано затруднением притока крови к любой клетке мозга. В результате нормальная жизнедеятельность головного мозга прекращается. Бляшка, состоящая из холестерина, тоже может стать препятствием для нормального течения крови. Этим вызвано более 80% всех заболеваний.
Группа риска
ОНМК наиболее часто проявляется у категории населения, которые имеют следующие патологии:
- Нарушения сосудов, носящие атеросклеротический характер;
- Резкое увеличение артериального давления;
- Предшествующий инфаркт миокарда обширного характера;
- Растяжение артерии;
- Пороки сердца, имеющие приобретённый или врождённый характер;
- Повышенная густота крови, вызванная диабетом:
- Пониженная скорость кровяного потока, являющаяся следствием недостаточности сердечной системы;
- Избыточная масса тела;
- Ранее перенесённые больным транзисторные ишемические атаки;
- Избыточное потребление продуктов алкогольной и табачной промышленности;
- Достижение шестидесятилетнего возраста;
- Употребления пероральных контрацептивных средств, способствующих возникновению тромбов.
Симптоматика болезни
- Слабая головная боль;
- Рвотные позывы;
- Высокое артериальное давление в течение долгого периода;
- Повышенный тонус мышц шеи;
- С самого начала болезнь сопровождается нарушением двигательной функции;
- Расстройство в работе речевого аппарата;
- При лабораторной диагностике спинномозговой жидкости она имеет бесцветный оттенок;
- Кровоизлияние в сетчатку глаза отсутствует.
Неврологи выделяют несколько промежутков развития ишемического инсульта по остроте заболевания:
- Самый острый. Длится до пяти суток;
- Острый. Длительность составляется 21 сутки;
- Восстановление на ранней стадии. С момента устранение острых симптомов занимает полгода;
- Восстановление на позднем этапе. Период реабилитации продолжается в течение двух лет;
- Устранение следов. Более двух лет.
Кроме общей симптоматики для ишемического инсульта мозга характерна локальная симптоматика. Она зависит от зоны, в которой произошло поражение заболеванием.
И так, если поражена внутренняя сонная артерия, то проявляются следующие симптомы:
- Расстройство зрительной системы в той стороне, где произошла закупорка сосуда;
- Чувствительность конечностей пропадает с противоположной стороны от очага поражения заболеванием;
- В том же участке происходит паралич мышечной ткани;
- Наблюдаются расстройства в работе речевого аппарата;
- Отсутствие возможности осознать свой недуг;
- Проблемы с ориентацией тела;
- Пропажа поля зрения.
При сужении артерии позвоночника заметна другая симптоматика:
- Снижение слуха;
- Подёргивание зрачков при движении в противоположную сторону;
- Предметы двоятся в глазах.
Если поражение случилось на участке совмещения с непарным кровеносным сосудом, то симптоматика проявляется в более тяжёлой форме:
- Сильные нарушения в работе двигательного аппарата;
- Проблемы с жестикуляцией;
- Отрывистая артикуляция речи;
- Расстройство в совместной работе двигательного аппарата тела и конечностей;
- Сбои в работе системы дыхания;
- Нарушение артериального давления.
В случае поражения передней артерии мозга:
- Пропажа чувствительности в противоположной стороне, обычно в области ноги;
- Медлительность в движении;
- Увеличение тонуса мышечно-сгибательной ткани;
- Отсутствие речи;
- Больной не может стоять и ходить.
Если сбои препятствуют нормальной проходимости средней артерии мозга:
- Следствием полной закупорки главного ствола является состояние тяжёлой комы;
- В половине тела наблюдается пропажа чувствительности;
- Отказывает двигательный аппарат;
- Отсутствие возможности зафиксировать взгляд на предмете;
- Поля зрения выпадают;
- Наблюдается отказ аппарата речи;
- Пациент не в состоянии отличить правую конечность от противоположной.
При нарушении проходимости задней артерии мозга наблюдается следующая клиническая картина:
- Пропажа зрения в одном или обоих глазах;
- Удвоение предметов в глазах;
- Отсутствие возможности совместного движения глазных яблок;
- У больного наблюдаются судорожные движения;
- Характерен сильный тремор;
- Невозможность нормального глотания пищи и слюны;
- Паралич тела с какой-либо одной стороны или с двух сторон сразу;
- Расстройства в работе дыхательной системы;
- Кома головного мозга.
Закупорка зрительно-коленчатой артерии сопровождается следующими симптомами:
- Отсутствие тактильных ощущений с противоположной стороны лица и тела;
- Если дотронуться до кожного покрова пациента, то он испытывает сильнейшие болевые ощущения;
- Неправильное восприятие света и стука;
- Предплечья и плечевые суставы согнуты. Также согнуты у основания пальцы.
Поражение на участке зрительного бугра характеризуются следующей симптоматикой:
- Движения больного имеют широкий размах;
- Наблюдается сильный тремор;
- Происходит потеря координации;
- Половина тела теряет чувствительность;
- Характерна сильная потливость;
- Возникают пролежни.
Самый тяжёлый случай ОНМК - процесс прорыва внутримозговой гематомы. Кровоизлияние происходит в ликворные пути, заполняет мозговые желудки кровью. Этот недуг имеет название «тампонада желудочков».
Этот случай ОНМК самый тяжёлый и почти во всех случаях заканчивается летальным исходом. Объяснение этому заключается в беспрепятственном потоке крови в головной мозг пациента.
Лечение ОНМК по ишемическому типу
Указанные выше симптомы могут проявиться неожиданно у родного человека. Очень важно оказать первую доврачебную помощь больному.
После вызова кареты скорой помощи, необходимо облегчить состояние пациента, используя следующие приёмы:
- Больного положить на боковую сторону, дабы рвота беспрепятственно покидала ротовую полость пострадавшего;
- Голову следует слегка приподнять;
- Если есть тонометр, то необходимо измерить артериальное давление. Если замечено резкое увеличение давления до критических значений, то под язык больному нужно поместить препарат для его снижения;
- Обеспечить пациенту необходимо количество свежего воздуха;
- Освободить шею больного от любых сдавливающих вещей.
Лечение в стационаре
После прибытия в медицинское учреждение пострадавшего помещают в палату интенсивной терапии. Далее пациенту назначается специальная диета, в которой делают упор на баланс всех необходимых микроэлементов. Корректировку питания проводят так, чтобы в диете не наблюдалась жирная, острая, солёная пища.
Майонез и прочие приправы также должны быть исключены. Овощи и фрукты ограничивают только в период острой стадии заболевания. Если сознание у больного отсутствует, то поступление пищи осуществляется через медицинский зонд не ранее, чем через двое суток.
После подтверждения ОНМК стационарное лечение продолжается в течение месяца. Последствия после перенесения этого недуга имеют крайне тяжёлую форму.
Сильное снижение силы в мышечной ткани с противоположной стороны головного мозга, участок которого подвергся поражению. Некоторая категория пациентов практически учится заново ходить и выполнять обычные движения;
Нарушения в работе мимических мускулов. Снижение силы происходит только в области рот, щёк и губ. Пациент не может должным образом принимать пищу и употреблять жидкость;
Довольно часто встречается нарушенная работа речевого аппарата. Это вызвано поражением речевого центра в мозге человека. Больной либо полностью теряет речь, либо не воспринимает слова другого человека;
Расстройство координации движений вызвано поражением в отделах центральной нервной системы, которые отвечают за нормальное функционирование двигательной системы человека. В тяжёлых случаях нарушения могут сохраняться в течение нескольких месяцев;
Сбои в работе зрительной системы бывают разного характера и зависят от величины и локализации очага поражения инсультом. Обычно они выражаются в выпадении полей зрения;
Нарушение чувствительности выражается в потере болевых ощущений, ощущения тепла и холода.
Реабилитация
Очень важный этап на пути восстановления после ОНМК.
Качественная терапия включается в себя следующие категории лечения:
- Лечебная физкультура. Необходима чтобы вернуть больному нормальное движение конечностей. Комплекс упражнений подбирает лечащий врач;
- Посещение логопеда. Назначается в случае, если у пациента возникли нарушения речи и процесса глотания;
- Физиолечение. Самый доступный вид терапии, который находится в каждой поликлинике;
- Терапия медикаментами. Главный этап в процессе восстановления. Препараты смягчают осложнения после болезни и предотвращают риск возникновения рецидивов;
- Тренировка для ума. Больному желательно читать как можно больше литературы, заучивать стихи или отрывки произведений.
ОНМК по геморрагическому типу
Компоненты, оказывающие питательное действие, к которым относится и кислород, поступают в мозг при помощи сонных артерий. Находясь в коробке черепа, они образуют сеть из сосудов, которая является корнем кровоснабжения центральной системы нервов. Когда происходит разрушение тканей артерии, то поток крови устремляется в головной мозг.
Причины возникновения
ОНМК по геморрагическому типу возникает в случае кровоизлияния в мозг из сосуда, целостность которого была нарушена. В результате в головном мозге больного происходит возникновение гематомы, которая ограничена тканью мозга. Также кровь из лопнувшего сосуда может проникнуть в участок, окружающий мозг.
Группа риска
Особое внимание стоит обратить на состояние своего здоровья следующей категории граждан:
- Страдающих от расширения кровеносных сосудов врождённого характера;
- Имеющие аномалии развития артерий и вены;
- Страдающие от воспалительных заболеваний стенок сосудов крови;
- С патологиями соединительных тканей системного характера;
- Имеющие поражения сосудов крови, сопровождающиеся нарушением белкового обмена;
- Злоупотребляющие препаратами, стимулирующих нервную систему.
Симптоматика
- Острая головная боль;
- Постоянные рвотные позывы;
- Частая потеря сознания в течение длительного периода;
- Почти во всех случаях наблюдается повышение артериального давления;
- Увеличивающиеся ощущения слабости в конечностях;
- Расстройство в работе органов, отвечающих за чувствительность или полная потеря чувствительности;
- Нарушение в работе двигательной системы;
- Расстройство зрительной системы;
- Сильное нервное возбуждение;
- При анализе в спинномозговой жидкости наблюдается небольшое количество крови;
Лечение ОНМК по геморрагическому типу
Медикаментозная терапия заключается в применении препаратов, действие которых направлено на остановку кровотечения, уменьшение размеров отёка головного мозга, успокоение нервной системы. Применяются антибиотики и бета-блокаторы.
Лекарственные препараты могут вызвать рецидив ОНМК, поэтому желательно устранить проблему путём хирургического вмешательства. В первую очередь нейрохирург удаляет очаг поражения, а затем устраняет сбой в сосуде.
Обратимость патологии
Во время диагностических исследований существенное значение имеет обратима ли симптоматика ОНМК. При обратимости стадии клетки головного мозга существуют в фазе паралича, но их целостность и полноценная работа не нарушается.
Если же стадия является необратимой, то клетки мозга погибли и никоим образом не подлежат восстановлению. Этот участок носит название «зона ишемии». Но терапевтическое лечение в этом случае возможно.
Его смысл заключается в обеспечении нейронов всеми питательными компонентами в ишемической зоне. При грамотном лечении функции клеток частично можно реанимировать.
Было выявлено, что человек не использует в процессе своей жизнедеятельности все ресурсы своего организма, в том числе и не все клетки мозга задействованы. Клетки, которые не участвуют в работе, могут встать на замену умерщвлённым клеткам и обеспечить их полное функционирование. Процесс идёт довольно медленно, поэтому полная реабилитация продолжается в течение трёх лет.
Транзисторная ишемическая атака (ТИА)
Это заболевание также представляет собой ОНМК, но в отличие от ишемического и геморрагического инсульта носит временный характер. В течение некоторого периода времени происходит резкое нарушение кровотока в крупных сосудах мозга, в результате чего его клетки страдают от недостатка кислорода и питательных веществ. Симптомы ТИА – транзисторной ишемической атаки длятся в течение суток и похожи на симптомы инсульта.
Если же прошло более 24 часов, но болезнь не отступила, то скорей всего наступил инсульт ишемического или геморрагического типа.
Симптомы
Рассмотрим симптомы транзисторной ишемической атаки:
- Наблюдается снижение чувствительности в одной из сторон лица, тела, нижних или верхних конечностей;
- Слабость в теле, которая носит слабый или умеренный характер;
- Нарушения в работе речевого аппарата вплоть до полного отсутствия речи или проблемы с пониманием слов оппонента;
- Головокружение и нарушение координации;
- Внезапно возникший шум в ушах и голове;
- Головная боль и тяжесть.
Эти симптомы проявляются резко и проходят через 3-4 часа. Крайний срок, который отличает транзисторную ишемическую атаку от инсульта составляет не более суток.
Какие заболевания могут вызвать ТИА?
ТИА может быть вызвана следующими заболеваниями:
- Стойкое повышение артериального давления, которое носит хронический характер;
- Хроническое заболевание сосудов мозга;
- Изменения в свёртываемости кровяных телец;
- Внезапное снижение артериального давления;
- Невозможность нормального течения крови по артерии, вызванное механическим препятствием;
- Патологии структуры сосудов головного мозга.
Транзисторную ишемическую атаку можно и нужно лечить! Несмотря на то, что её симптомы довольно быстро проходят, этот недуг уже сигнализирует о сбоях в работе организма и в случае рецидива может обратиться инсультом!
Группа риска
- Употребляющие избыточное количество продуктов табачной и алкогольной промышленности;
- Страдающие от повышения артериального давления хронического характера;
- Имеющие высокий уровень холестерина в крови;
- Страдающие от диабета;
- Имеющие избыточную массу тела;
- Ведущие сидячий образ жизни.
Транзисторная ишемическая атака не менее опасна, чем инсульт. До 8% пациентов, перенёсших ТИА в будущем страдают от инсульта, случившегося в течение месяца после атаки. У 12% больных инсульт возникает в течение года и у 29% в течение последующих пяти лет.
Лечение транзисторной ишемической атаки
Проводится в стационаре.
Диагностические исследования включают в себя следующие процедуры:
- Посещение кардиолога, ангиолога и офтальмолога. Больному назначают консультацию у медицинского психолога;
- Для проведения лабораторного анализа пациент должен сдать анализ крови и мочи общего плана, а также кровь на биохимический анализ;
- Электрокардиографию;
- Компьютерную томографию мозга;
- Рентген лёгких;
- Постоянную проверку артериального давления.
Пострадавшего отпускают домой только в случае, если повторное возникновения ТИА исключено или у пациента есть возможность немедленно госпитализироваться в случае повторной атаки.
Лечение транзисторной ишемической атаки заключается в приёме следующих пероральных препаратов:
- Действие которых направленно на разжижение крови;
- Расширяющие сосуды средства;
- Снижающие уровень холестерина в крови;
- Направленные на нормализацию артериального давления.
Хорошо совмещать медикаментозную терапию с бальнеотерапией и физиолечением.
Профилактика
Чтобы избежать возникновения, и рецидива транзисторной ишемической атаки следует соблюдать комплекс профилактических мер:
- Заниматься спортом, предварительно составив план занятий вместе со своим специалистом;
- Корректировать диету, уменьшив количество жирной, солёной и острой пищи;
- Сократить употребление продуктов алкогольной промышленности и табака;
- Следить за массой своего тела.
Алгоритм обследования
Диагностировать ОНМК можно по характерной симптоматике, но, чтобы определить степень протекания болезни, к какому типу ОНМК оно относится,
Необходимо пройти ряд диагностических исследований.
Осмотр у специалиста сразу же после поступления больного в медицинское учреждение;
Взятие крови на лабораторный анализ, с целью оценки состояния уровня глюкозы, свёртываемости, ферментов;
Компьютерная томография в этом случае позволяет получить более полную информацию о заболевании. В первые 24 часа после ишемического нарушения локализацию пораженного участка выяснить не представляется возможным.
Эту проблему можно решить при проведении магнитно-резонансной томографии;
Ангиография сосудов головного мозга помогает определить с достоверной точностью участок, на котором произошло поражение или уровень узкости артерии. При данном исследовании можно диагностировать аневризму и патологическую связь между венами и артериями головного мозга.
Но полученные результаты не позволяют грамотно оценить объём разрушения ткани нерва. Решение этой проблемы заключается в комбинировании ангиографии сосудов с другими методами диагностики;
Забор спинномозговой жидкости для проведения лабораторных исследований представляет угрозу для жизни пациента, но это исследование позволяет определить к какому виду принадлежит инсульт.
Этот метод диагностики используется в основном в медицинских учреждениях, в которых отсутствует более прогрессивное оборудование.
Прогноз
Благоприятный исход после заболевания имеет категория граждан, которая пережила небольшую форму ОНМК. С небольшими ограничениями эти пациенты могут нормализовать свою жизнедеятельность.
Статистика показывает, что 40% летальных исходов происходит в течение первого месяца после болезни. У 70% проявляются признаки инвалидности в первый месяц. В течение последующих 6 месяцев инвалидами становятся 40%. Через два года признаки инвалидности заметны у 30% больных.
Инсульт головного мозга по ишемическому типу
Ишемический инсульт головного мозга – это острое нарушение кровоснабжения мозга, возникшее в результате прекращения или затруднения подачи крови. Заболевание сопровождается повреждением тканей головного мозга, нарушением его работы. На острое нарушение кровообращения мозга по ишемическому типу приходится 80% от всех инсультов.
Инсульт представляет серьезную угрозу для трудоспособных и пожилых людей, приводит к длительной госпитализации, тяжелой инвалидизации, большим финансовым затратам государства, ухудшению качества жизни пострадавших людей и членов их семьи.
Инсульт - болезнь века
Ежегодно в мире инсульт поражает около 6 млн. людей, около 4 млн. из них умирает, половина остается инвалидами. Количество больных в России не менее 450 тыс. человек в год. Хуже всего то, что частота заболеваемости растет и возраст больных людей молодеет.
Выделяют 5 типов ишемического инсульта в зависимости от механизма его происхождения, то есть патогенеза:
- Тромботический. Причина (или этиология) – атеросклероз крупных и средних артерий мозга. Патогенез: атеросклеротическая бляшка сужает просвет сосуда, затем после воздействия определенных факторов возникает осложнение атеросклероза: бляшка изъязвляется, на ней начинают оседать тромбоциты, образуя тромб, который и перекрывает внутреннее пространство сосуда. Патогенезом тромботического инсульта объясняется медленное, постепенное нарастание неврологической симптоматики, иногда заболевание может развиваться в течение 2–3 часов несколькими острыми эпизодами.
Тромботический инсульт развивается обычно на фоне атеросклероза
- Эмболический. Этиология – закупорка сосуда тромбом, поступившим из внутренних органов. Патогенез: тромб образуется в других органах, после он отрывается и попадает с током крови в сосуд головного мозга. Поэтому течение ишемии острое, быстрое, очаг поражения имеет внушительные размеры. Самым частым источником тромбов является сердце, развивается кардиоэмболический инсульт при инфаркте миокарда, нарушениях сердечного ритма, при искусственных клапанах, эндокардите, реже источником тромбов являются атеросклеротические бляшки в крупных магистральных сосудах.
Частой причиной непроходимости церебрального сосуда является кардиогенный эмбол
- Гемодинамический. В основе патогенеза лежит нарушение движения крови по сосудам. Этиология – сниженное артериальное давление, такое явление можно наблюдать при замедленном сердечном ритме, ишемии сердечной мышцы, во время сна, длительного нахождения в вертикальном положении. Появление симптомов может быть и быстрым, и медленным, болезнь возникает как в спокойствии, так и во время бодрствования.
- Лакунарный (размеры очага не превышают 1,5 см). Этиология – поражение мелких артерий при гипертонии, сахарном диабете. Патогенез простой – после инфаркта мозга появляются небольшие полости-лакуны в его глубине, происходит утолщение сосудистой стенки или перекрывается просвет артерии из-за сдавления. Этим объясняется особенность течения – развиваются только очаговые симптомы, признаки общемозговых нарушений отсутствуют. Лакунарный инсульт чаще регистрируется в мозжечке, белом веществе мозга.
Лакунарный инсульт, как правило, является следствием артериальной гипертензии
- Реологический. Этиология – нарушение свертывания крови, не связанное с какими-либо болезнями крови и сосудистой системы. Патогенез – кровь становится густая и вязкая, такое состояние препятствует ее попаданию в мельчайшие сосуды мозга. В течение болезни на первый план выходят неврологические нарушения, а также проблемы, связанные с нарушением свертываемости крови.
Самые частые причины ишемического инсульта – это тромбоз и эмболия.
Виды инсульта по скорости нарастания неврологических симптомов
В зависимости от скорости формирования и длительности сохранения симптомов выделяют 4 вида:
- Микроинсульт или транзиторная ишемическая атака, преходящая ишемия головного мозга. Заболевание характеризуется легкой степенью тяжести, все симптомы исчезают бесследно в течение 1 суток.
- Малый инсульт. Все симптомы сохраняются более 24 часов, но меньше 21 дня.
- Прогрессирующий ишемический инсульт. Отличается постепенным развитием основных неврологических симптомов – в течение нескольких часов или суток, иногда до недели. После этого здоровье больного человека либо постепенно восстанавливается, либо неврологические отклонения сохраняются.
- Завершившийся инсульт. Симптомы сохраняются более 3 недель. Обычно развивается инфаркт мозга, после которого иногда сохраняются тяжелые физические и умственные нарушения здоровья. При обширном инсульте прогноз неблагоприятный.
Клиника
- Двигательные нарушения различной степени тяжести. Нарушения работы мозжечка: отсутствие координации, снижение мышечного тонуса.
- Нарушение произношения собственной и восприятия чужой речи.
- Нарушения зрения.
- Чувствительные нарушения.
- Головокружение, головная боль.
- Нарушение процессов запоминания, восприятия, познания. Степень тяжести зависит от размера очага поражения.
Клиника зависит от причины заболевания, размера и локализации очага поражения. Стоит разграничивать лакунарный инфаркт, поражения сонных, передней, средней, задней и ворсинчатой мозговой артерии, особое внимание уделяют ишемии вертебро-базилярного бассейна.
Ишемический инсульт вертебро-базилярного бассейна (ВББ)
Позвоночные артерии сливаются на основании мозга в базилярную артерию
Две позвоночные артерии, сливаясь, образуют одну базилярную, то есть основную. При сосудистой недостаточности этих артерий страдают сразу два важных отдела мозга – это ствол и мозжечок. Мозжечок отвечает за координацию, равновесие и тонус разгибательных мышц. Нарушение функций мозжечка можно назвать «синдром мозжечка». Ствол мозга содержит 12 ядер черепно-мозговых нервов, которые отвечают за глотание, движение глаз, жевание, равновесие. После инсульта в области ствола мозга эти функции могут быть нарушены в разной степени. При ишемических инсультах преобладают очаговые нарушения функции мозжечка в сочетании с симптомами поражения ствола мозга.
Симптомы острой сосудистой недостаточности позвоночных артерий: в результате повреждения мозжечка возникает нарушение равновесия и координации движений, при повреждении мозжечка снижается мышечный тонус, в результате поражения мозжечка наблюдается нарушение согласованности движений мышц. При повреждении ствола появляются глазодвигательные нарушения, паралич лицевого нерва, парезы конечностей (альтернирующий синдром), хаотичное движение глазных яблок, сочетающееся с тошнотой, рвотой и головокружением, человек плохо слышит. Также ствол регулирует рефлексы жевания и глотания.
При одновременном поражении базилярной или обеих позвоночных артерий течение болезни ухудшается, наблюдается паралич обеих рук и ног, кома.
Течение ТИА при поражении внутричерепной части позвоночной артерии и задней мозжечковой артерии не тяжелое, проявляется нистагмом, головокружением с рвотой и тошнотой, нарушением чувствительности лица, изменением восприятия боли и температуры.
Диагностика
Тактика лечения определяется типом инсульта
Для выбора схемы лечения очень важно установить форму острого сосудистого нарушения, ведь медицинская тактика при кровоизлияниях и ишемии имеет серьезные отличия.
Диагностика нарушения мозгового кровообращения по ишемическому типу начинается с врачебного осмотра, учитываются основные симптомы заболевания, имеющиеся факторы риска. Врач слушает сердце, легкие, измеряет давление на обеих руках и сравнивает показатели. Для уточнения неврологических нарушений, определения степени тяжести необходимо обязательно пройти осмотр невролога.
Для экстренного установления диагноза и выяснения причины болезни проводится ультразвуковое исследование сосудистого русла мозга, электроэнцефалограмма, более точно увидеть изменения в сосудистой системе головного мозга позволяет ангиография – в сосуды вводится контраст и делается рентгеновский снимок, часто приходится делать МРТ и КТ головного мозга. Кроме того, диагностика ишемического инсульта должна включать анализ крови из пальца и вены, анализ на свертываемость, общий анализ мочи.
Профилактика
Профилактика нарушения мозгового кровообращения по ишемическому типу направлена на устранение факторов риска и лечение сопутствующих заболеваний. Первичная профилактика направлена на предупреждение первого в жизни приступа, вторичная на предупреждение рецидива инсульта.
Международной организацией здравоохранения установлен перечень мер профилактики:
- Отказ от сигарет. После отказа от активного и пассивного курения риск развития инсульта снижается в разы даже у пожилых людей, которые всю сознательную жизнь курили.
- Отказ от алкоголя. Не рекомендуется употреблять алкоголь даже в умеренном количестве, ведь у каждого человека свое индивидуальное понятие умеренности. Отказаться от алкоголя полностью необходимо людям, которые уже перенесли в своей жизни острое нарушение мозгового кровоснабжения.
- Физическая активность. Регулярные физические нагрузки хотя бы 4 раза в неделю положительно отразятся на весе, состоянии сердечно-сосудистой системы, жировом составе крови больного человека.
- Диета. Диета заключается в умеренном употреблении жиров, рекомендуется заменить животные жиры на растительные, есть меньше простых углеводов, употреблять в пищу больше клетчатки, пектинов, овощей, фруктов и рыбы.
- Снижение лишней массы тела. Уменьшения веса следует добиваться путем уменьшения калорийности пищи, налаживания 5–6 разового режима питания, увеличения физической активности.
- Нормализация артериального давления – эффективнейшая профилактика ишемического инсульта. При здоровом артериальном давлении снижен риск развития первичного и повторного инсульта, нормализуется работа сердца.
- Необходимо корректировать уровень сахара крови при сахарном диабете.
- Нужно восстанавливать работу сердца.
- Женщинам рекомендуется отказаться от контрацептивов, содержащих большое количество эстрогенов.
- Медикаментозная профилактика. Вторичная профилактика ишемического инсульта должна обязательно содержать антиагрегантные и антикоагулянтные препараты – Аспирин, Клопидогрель, Дипирадамол, Варфарин.
Медикаментозные мероприятия по вторичной профилактике
Соблюдая перечисленные меры профилактики в течение длительного времени, можно снизить риск развития любых заболеваний сердечно-сосудистой системы.
75% инсультов – первичные, а значит, соблюдая меры профилактики, можно снизить общую заболеваемость инсультом.
Прогноз
Шансы на благоприятный исход у каждого человека разные и определяются размерами и локализацией поражения. Умирают пациенты после развития отека мозга, смещения внутренних структур мозга. Шансы выжить имеются у 75–85% больных к концу первого года, у 50% через 5 лет и только у 25% через 10 лет. Смертность выше при тромботическом и кардиоэмболическом инсультах, и имеет очень низкие показатели при лакунарном типе. Низкая выживаемость у людей пожилого возраста, гипертоников, курящих и употребляющих алкоголь, людей после перенесенного инфаркта сердца, при аритмии. Шансы на хорошее восстановление снижаются стремительными темпами, если неврологическая симптоматика сохраняется более 30 дней.
У 70% оставшихся в живых людей инвалидность сохраняется в течение месяца, после чего человек возвращается к привычной жизни, 15–30% больных после инсульта остаются стабильными инвалидами, столько же людей имеют все шансы на развитие повторного инсульта.
Выйти на работу рано имеют шансы пациенты, перенесшие микроинсульт или малый инсульт. Люди с обширными инсультами на свое прежнее место работы могут выйти после длительного восстановительного периода или не выйти вовсе. Некоторым из них можно вернуться на прежнее место, но на более легкую работу.
При своевременно оказанной помощи, правильно подобранном лечении и реабилитации можно улучшить качество жизни пациента и восстановить трудоспособность
Инсульт – не является наследственным, хромосомным и неизбежным заболеванием. В своем большинстве инсульт – это результат хронической человеческой лени, переедания, курения, алкоголизма и безответственности перед назначениями врача. Радуйтесь жизни – бегайте по утрам, ходите в спортзал, питайтесь натуральной легкой пищей, уделяйте больше времени детям и внукам, проводите праздники с вкуснейшими безалкогольными коктейлями и вам не придется знакомиться с причинами и статистикой инсульта.
Многие задают вопрос о том, что такое ОНМК и какие последствия после него бывают. В этой статье будут разобраны основные причины проявления ОНМК и последствия.
ОНМК - что это такое
Многие люди, которые не имеют никакого отношение к медицине, наверняка не знают, что такое ОНМК. Итак, острое нарушение кровообращения в головном мозге - это инсульт, который становится причиной повреждения и отмирания клеток головного мозга. Причиной возникновения данного заболевания является образование тромба в кровеносных сосудах головного мозга или же разрыв некоторых кровеносных сосудов, что становится причиной отмирания огромного количества нервных клеток и клеток крови. По статистике, именно ОНМК стоит на первом месте среди болезней, которые становятся причиной смерти человека. Ежегодно во всем мире, как указывает федеральный регистр больных ОНМК, от этого заболевания умирает 14 процентов людей, а также 16 от других видов заболеваний кровеносной системы.
Причины, по которым может проявиться ОНМК
Для того чтобы предотвратить появление этого заболевания, необходимо с раннего возраста обратить внимание на свой образ жизни. Например, постоянное занятие спортом позволяет существенно снизить возможность проявления ОНМК. Что это такое, вы уже знаете, дальше будут рассмотрены некоторые причины возникновения этого недуга.
Как правило, эта болезнь не приходит внезапно, очень часто диагноз "ОНМК" может быть установлен как последствие некоторых заболеваний. Часто причиной этого состояния могут стать:
- гипертония;
- ожирение - самая частая причина, которую указывает федеральный регистр больного с ОНМК;
- диабет;
- высокий уровень холестерина;
- заболевания сердца;
- алкоголь и курение;
- различного рода медикаменты;
- высокий уровень гемоглобина;
- как утверждает федеральный регистр ОНМК, еще одна причина - возраст;
- черепно-мозговая травма;
- генетическая предрасположенность и так далее.
Теперь понятно, что такое ОНМК. Это последствия неправильного образа жизни. Поэтому очень важно следить за своим здоровьем и физическим состоянием.
Ишемический ОНМК
Ишемический ОНМК - это инсульт, вызванный повреждением тканей головного мозга и нарушением поступления крови к тому или иному его отделу.

У большинства больных ОНМК по ишемическому типу обнаруживаются общие болезни сердечно-сосудистой системы. К таким болезням также можно отнести артериосклероз, заболевание сердца (аритмию, ревматический порок), сахарный диабет.
Для ОНМК данного типа характерны резкие и частые проявления болевых ощущений, последствием которых является ухудшение кровообращения в коре головного мозга. Как правило, такие приступы могут давать знать о себе несколько раз в час и длиться на протяжении 24 часов.
ОНМК входит в международную классификацию болезней 10 пересмотра
Коды ОНМК (МКБ 10):
- I63.0. Инфаркт головного мозга человека как следствие тромбоза прецеребальных кровеносных артерий.
- I63.1. Инфаркт мозга человека после эмболии прецеребральных кровеносных артерий.
- I63.2. Инфаркт головного мозга как последствие стеноза прецеребральных кровеносных артерий или неутонченной закупорки артерий мозга.
- I63.3. ОНМК как последствие тромбоза кровеносных артерий головного мозга.
- I63.4. ОНМК вследствие эмболии мозговых кровеносных сосудов.
- I63.5. ОНМК как последствие стеноза кровеносных артерий или их неутонченной закупорки.
- I63.6. Непиогенный инфаркт головного мозга как последствие тромбоза кровеносных вен головного мозга.
- I63.8. Инфаркт головного мозга по другим причинам.
- I63.9. Неутонченное ОНМК.
- I64.0. Неутонченное ОНМК, которое проявляется в качестве кровоизлияния или инфаркта.
Коды ОНМК (МКБ 10) позволяют врачам быстро установить классификацию болезни, истинную причину ее появления и определиться с необходимым лечением. Следовательно, эта классификация - основной инструмент в руках врача, который позволяет спасти жизнь тому или иному человеку.
Причины ишемического инсульта ОНМК
Главной причиной проявления ОНМК по ишемическому типу является снижение притока крови к головному мозгу. Очень часто именно поэтому причиной смерти человека становится ишемический инсульт.
Итак, мы выяснили особенности ишемического ОНМК, что это такое и каковы его симптомы.

Это, как правило, результат повреждения сосудов шеи и некоторых артерий головного мозга в виде окклюзионных поражений и стеноза.
Давайте выясним основные причины его возникновения. К основным факторам, которые могут повлиять на снижение кровотока, можно отнести следующие:
1. Окклюзии и стенозы основных артерий головного мозга и сосудов шеи.
2. Тромботические наслоения на поверхности атеросклеротической бляшки.
3. Кардиогенная эмболия, которая происходит в случае наличия искусственных клапанов в сердце человека.
4. Расслоение магистральных артерий шейного отдела.
5. Гиалиноз мелких артерий, вследствие чего развивается микроангиопатия, что приводит к формированию лакунарного инфаркта головного мозга человека.
6. Гемореологические изменения состава крови, что происходит при васкулитах, а также коагулопатиях.
Очень редко причиной проявления этого заболевания могут стать внешние травмы сонных артерий и различные воспалительные процессы, которые способны существенно ухудшить проходимость крови по сосудам.
Также очень часто основной причиной ОНМК головного мозга может стать остеохондроз шейного отдела позвоночника, в процессе чего существенно защемляются кровеносные сосуды, которые могут привести к уменьшению потока крови. Больным остеохондрозом постоянно рекомендуется делать массаж шейного отдела позвоночника и мазать его различными согревающими препаратами, которые способны существенно расширить сосуды и улучшить циркуляцию крови.
Симптомы ОНМК
Признаки этого заболевания очень часто могут проявляться резко или же нарастать постепенно. Как правило, к основным симптомам этой болезни можно отнести расстройство речи и зрения у больного, нарушения различных рефлексов, координации движения, головные боли, дезориентации, нарушение сна, шум в голове, нарушение памяти, паралич лица, языка, отсутствие ощущения некоторых конечностей и так далее.

При остром нарушении мозгового кровообращения характерно возникновение следующих последствий - инсульт головного мозга, нарушение кровообращения в коре мозга при образовании тромбов в сосудах и главных кровеносных артериях головы и т. д.
При симптомах острого нарушения мозгового кровообращения, которые длятся более чем сутки, диагностируется инсульт. При первой стадии этого заболевания может проявляться также сильная головная боль, головокружение, тошнота, рвотные рефлексы и так далее. Если не обратить сразу внимание на эти проявления, это может стать причиной смерти человека.
Как утверждает регистр больных с ОНМК, по статистике, основной причиной этих проявлений может стать высокое давление, которое может наблюдаться при сильных физических нагрузках. Резкое повышение артериального давления может стать причиной разрыва сосудов головного мозга, после чего произойдет кровоизлияние и внутреннемозговая гематома.
В большинстве случаев перед ишемией наблюдаются вышеперечисленные симптомы. Как правило, они могут длиться несколько часов или несколько минут. Как правило, при проявлении ОНМК ишемического типа симптомы постоянно становятся активнее. Как утверждают специалисты, при проявлении этих симптомов у большинства людей происходит дезориентация, вследствие чего человек теряет бдительность, ухудшается координация движений, поэтому очень много пациентов просто засыпают. Как гласит статистика, 75 процентов приступов инфаркта ишемического типа происходит именно во сне.

Диагностика острого нарушения мозгового кровообращения по ишемическому типу
Для выявления проблемы необходимо проводить диагностику и различные исследования по системе МКБ. ОНМК врачи смогут диагностировать после проведения следующих процедур:
- глюкозу, гемостазы, антифосфолипидные антитела.
- Электрокардиография изменений артериального давления.
- коры головного мозга, вследствие чего можно будет без каких-либо проблем обнаружить пораженные части головного мозга и образовавшиеся гематомы.
- Церебральная ангиография и так далее.
Лечение острого нарушения мозгового кровообращения при ишемическом типе
Самой частой причиной смерти становится именно ОНМК. Лечение поэтому должно происходить под наблюдением опытных врачей. При данном заболевании проводится следующая терапия:
- Поддержание жизненно важных функций организма человека. Больной должен употреблять антигипертензивные средства, в том случае, когда давление крови в организме составляет 200 на 120 мм. рт. ст. Также назначается употребление антикоагулянтов (применяются при сопутствующих патологиях и употребляются на протяжении длительного времени после нормализации состояния), вазоактивных препаратов, антиагрегантов, противоотечных средств, нейропротекторов и так далее.
- Производятся различные комплексы упражнений - логопедические занятия и дыхательная гимнастика.
- Рассматривается вопрос о тромболизисе при поступлении больного в медучреждение в период 3-6 часов с момента проявления болезни.
- Вторичная профилактика заболевания.
- Проводятся различные реабилитационные мероприятия и так далее.
Как правило, основные моменты лечения будут назначены только врачом, который более подробно ознакомится с болезней пострадавшего.

В том случае, если имеются подозрения на острое нарушение мозгового кровообращения, необходимо обратиться к высококвалифицированным специалистам в данной области деятельности. Как правило, в первую очередь необходимо будет пройти магнитно-резонансную томографию, которая с точностью сможет определить все патологии коры головного мозга. Таким образом удастся предотвратить возможность осложнения заболевания и начать лечение еще до того, как оно полностью проявится. Специализированное отделение ОНМК, как правило, должно иметь специальное оборудование, которое позволит существенно улучшить лечение.
Статистика заболеваний среди групп населения
Эта болезнь очень часто беспокоит не только людей пожилого возраста, но и молодежь. Данное заболевание сегодня привлекает внимание десятков тысяч ученных со всего мира, так как оно очень часто беспокоит людей разных возрастных категорий. Было зафиксировано очень много случаев, когда ОНМК начинало прогрессировать уже у молодых людей, и даже у младенцев. Ученные приводят статистику, по которой оказалось следующее количество заболеваний на 100000 населения в разном возрасте.
Количество больных ОНМК в разном возрасте показано в таблице.
Лица женского пола | Лица мужского пола |
|||||||||||||
Количество пострадавших | ||||||||||||||
Федеральный регистр больного с ОНМК
Федеральный регистр ведет учет по количеству больных той или иной болезню. Он изучает прогрессирование определенных болезней и причины их развития. ОНМК - это заболевание, по которому также идет учет. В этом регистре имеется вся информация о больных и их истории.
Федеральный регистр утверждает, что смертность из-за болезней сосудистой системы организма стоит сегодня на первом месте. Как правило, 50 процентов смертей связаны именно с острым нарушением кровообращения головного мозга (ОНМК), то есть основной причиной летального исхода является именно инсульт. Каждый год в Российской Федерации регистрируется в среднем 400-450 тысяч случаев ОНМК, то есть каждые полторы минуты у человека проявляется это заболевание. Из общего количества больных приблизительно 40 процентов умирают.
С каждым годом количество больных ОНМК существенно растет. Таким образом, как утверждает федеральный регистр отделения ОНМК, в 1996 году в Московской области было зарегистрировано 16 тысяч пострадавших, а в 2003 году этот показатель вырос до 22 тысяч больных. Из этого можно сделать вывод, что острое нарушение мозгового кровообращения на сегодняшний день - одно из наиболее прогрессирующих заболеваний.
Как утверждает федеральный регистр ОНМК, в нашей стране проживает около миллиона человек, которые уже пережили данное заболевание, при этом стоит отметить, что третья часть пострадавших - это люди трудоспособного возраста. После заболевания среди людей данного возраста на работу смогли вернуться всего лишь 25 процентов пострадавших. Исходя из этих данных, можно определить, что ОНМК - это одна из наиболее прогрессирующих и опасных болезней.
Федеральный регистр больных ОНМК каждый день пополняется огромным количеством больных, но цифра заболевших остается неизменной. Это обоснованно тем, что длительность жизни после заболевания существенно сокращается. Поэтому стоит постоянно следить за своим здоровьем, для того чтобы предотвратить проявления этой болезни.
Последствия острого нарушения мозгового кровообращения
Последствия ОНМК могут быть самыми разными - от легких до самых тяжелых. Очень часто после острого нарушения мозгового кровообращения люди получают следующие последствия:
- Потеря чувствительности определенного участка тела. Очень часто теряется чувствительность рук ног, пальцев, правой или левой стороны тела, мышц лица, языка и так далее.
- Слабость или полный паралич руки или рук, ноги или ног, отдельной части тела, правой или левой стороны тела.
- Очень часто пострадавшие теряют слух, зрение, вкусовые ощущения, чувствительность определенных нервных окончаний конечностей тела.
- Часто после ОНМК больные ощущают головокружение, двоение в глазах, шум в голове и так далее.
- Запутанная речь.
- Трудность в произношении и подборе слов при разговоре.
- Отсутствие способности распознавать отдельные части тела.
- Непроизвольные мочеиспускания.
- Отсутствие возможности передвигаться.
- Отсутствие ориентации в пространстве и потеря равновесия.
- Непредвиденные обмороки и так далее.
Отделения ОНМК проводят для больных постоянные реабилитационные занятия. Как правило, под наблюдением опытных врачей возможно устранение этих последствий и полное восстановление чувствительности тела. По истечении определенного промежутка времени после проявления ишемических атак или инсульта человек сможет полностью вернуться к нормальному образу жизни. Стоит учесть, что так называемые могут длиться на протяжении длительного промежутка времени. Если они наблюдаются на протяжении суток, это приведет в большинстве случаев к полноценному инсульту. Они также могут возникать через определенный промежуток времени. Таким образом, у некоторых людей данные симптомы проявляются по нескольку раз в год. И после каждого такого проявления требуется определенный период реабилитации.
Последствия ОНМК могут быть самыми разными, так как область поражения головного мозга может быть различной.
Первая помощь при ОНМК
Самое первое, что необходимо сделать при обнаружении симптомов этой болезни, - это вызвать бригаду скорой помощи. Больного во время проявления симптомов этого заболевания ни в коем случае нельзя беспокоить без причины, поэтому сразу же после первых признаков необходимо изолировать его.
На следующем этапе все больные с ОНМК должны лежать таким образом, чтобы верхняя часть туловища и голова были приподняты, также необходимо растереть воротниковую зону тела, для того чтобы облегчить дыхание больному. Также необходимо обеспечить в помещение, где находится больной, доступ свежего воздуха (открыть форточку, двери и так далее).
В том случае, если у больного возникают рвотные спазмы, необходимо его голову повернуть на левую сторону и прочистить полость рта марлей или же просто чистой салфеткой. Это делается для того, чтобы предотвратить возможность попадания рвотных выделений в легкие при дыхании, что может привести к образованию дополнительных проблем.

Одним из наиболее частых симптомом ОНМК является эпилептический припадок - человек полностью теряет сознание, по истечении нескольких секунд по телу проносится волна судорог, которые могут продолжаться несколько минут. Также стоит отметить, что такие приступы могут повторяться несколько раз.
Каждый может задать вопрос о том, что необходимо делать в таком случае. Больного следует перевернуть на бок, подложить под его голову подушку. Придерживая голову, необходимо постоянно вытирать выделения изо рта, чтобы они не попали в дыхательные органы. Чтобы больной не прикусил себе язык, необходимо в рот вставить какую-либо расческу или же палочку. Стоит отметить, что ни при каких обстоятельствах не нужно прижимать руки и ноги больного или наваливаться на него всем телом. Такие действия могут существенно усилить припадки или же причинить различного рода травмы - вывихи, переломы. Необходимо всего лишь слегка придерживать ноги больного, чтобы он не смог травмировать ни себя, ни окружающих. Не стоит использовать нашатырный спирт, так как он может стать причиной остановки дыхания у больного.
Если после приступа у пострадавшего перестанет биться сердце или же полностью остановится дыхание, необходимо срочно делать прямой массаж сердца и дыхание рот в рот или рот в нос.
Теперь вы знаете элементарные упражнения и стандарты ОНМК, которые смогут спасти жизнь человеку при приступах.
Как предотвратить возникновение заболеваний ОНМК
Исходя из вышеприведенной статистики, видно, что данное заболевание проявляется даже у детей. Несложно догадаться, что с каждым годом людей, которые страдают этой болезнью, становится все больше и больше. Все это связано с неправильным питанием, неактивным образом жизни и с высокими умственными нагрузками.
Если человек не ведет активный образ жизни и постоянно проводит время за компьютером, у него велики шансы заболеть этой болезнью. Ожирение, как говорилось, - основная причина данного заболевания, именно поэтому вопрос поддержания физической формы сегодня очень актуален для молодого поколения.
Резкие нагрузки также очень часто становятся источником проблемы, так как с ростом артериального давления существует риск разрыва кровеносных артерий и вен, что также приведет к ОНМК. Поэтому необходимо постоянно заниматься спортом, вести активный образ жизни, правильно питаться - и риск возникновения ОНМК существенно уменьшится.
Самым смертоносным и страшным заболеванием в наше время является именно ОНМК. Что это такое и из-за чего возникает данное заболевание, вы уже знаете, поэтому необходимо придерживаться вышеперечисленных рекомендаций, для того чтобы предотвратить болезнь в будущем.
В последние годы рассматривают 2 основных патогенетических варианта хронической недостаточности мозгового кровообращения. Большую роль в развитии хронической недостаточности мозгового кровообращения в последнее время отводят венозной патологии, не только интра-, но и экстракраниальной.
Патогенез недостаточности мозгового кровообращения в ВББ может охватывать крайне широкий спектр изменений. Наряду с патологией сосудов вертебрально-базиллярной системы (стенозы и окклюзии) вследствие атеросклероза, большое значение имеют экстравазальные факторы. К числу других причин относятся также патологические извитости, врожденные нарушения развития в виде гипо- и аплазии позвоночной артерии, аномалия Киммерли.
Механическая компрессия позвоночной артерии на уровне шейного отдела позвоночника, лежащая в основе развития инсульта “лучника”. Лечение вертебро-базиллярной недостаточности - одни из услуг, которую предлагает многопрофильная клиника Доктор. Здесь Вы узнаете, что такое вертебро-базиллярная недостаточность, как проходит лечение, стоимость процедуры.
Причем, некоторые из них, кратковременные и преходящие, выявляются только в период приступа, а другие, длительные, могут оставаться и после приступа нарушения кровообращения. В ВББ могут происходить как транзиторные ишемические атаки (ТИА), так и ишемические инсульты и микроинсульты.
При таких поражениях часто головокружение сочетается с шумом в ушах или снижением слуха, носит приступообразный характер, длится несколько секунд. Такое головокружение можно отнести к доброкачественным и быстро корректирующимся состояниям.
Основные симптомы нарушения кровообращения в ВББ:
Определённую роль в формировании хронической ишемии мозга могут играть компрессии сосудов, как артериальных, так и венозных. Неблагоприятно на мозговой кровоток влияет низкое АД, особенно у пожилых людей. У этой группы больных может развиваться поражение мелких артерий головы, связанное с сенильным артериосклерозом. Весьма часто хроническую недостаточность мозгового кровообращения выявляют у больных сахарным диабетом, у них развиваются не только микро-, но макроангиопатии различной локализации.
При наличии основных факторов развития хронической недостаточности мозгового кровообращения всё остальное многообразие причин данной патологии можно трактовать как дополнительные причины.
Мозговой кровоток зависит от перфузионного давления (разницы между системным АД и венозным давлением на уровне субарахноидального пространства) и сопротивления мозговых сосудов. Адекватная перфузия мозга поддерживается при этом повышением сосудистого сопротивления, что в свою очередь приводит к увеличению нагрузки на сердце.
Клиника (проявления и симптомы):
Тяжёлые гипертонические кризы - всегда срыв ауторегуля-ции с развитием острой гипертонической энцефалопатии, всякий раз усугубляющей явления хронической недостаточности мозгового кровообращения. Но мозговой кровоток зависит не только от выраженности стеноза, но и от состояния коллатерального кровообращения, способности мозговых сосудов изменять свой диаметр.
Однако даже при гемодинамически незначимом стенозе будет практически обязательно развиваться хроническая недостаточность мозгового кровообращения. При поражении магистральных артерий головы мозговой кровоток становится очень зависимым от системных гемодинамических процессов. В их основу положены морфологические признаки - характер повреждения и преимущественная локализация. При этом даже незначительное снижение АД может приводить к ишемии в концевых зонах смежного кровоснабжения.
Однако на ультраструктурном уровне вокруг некротизированных клеток могут сохраняться клетки с апоптозоподобными реакциями, запущенными в остром периоде инсульта.
Каждая позвоночная артерия(всего их две, правая и левая) условно делится на 4 сегмента:
Прогрессирование же цереброваскулярной недостаточности становится фактором риска развития повторного инсульта и сосудистых когнитивных расстройств вплоть до деменции. Ядром клинической картины дисциркуляторной энцефалопатии в последнее время признаны когнитивные нарушения, выявляемые уже в I стадии и прогрессивно нарастающие к III стадии. При I стадии вышеуказанные жалобы сочетаются с диффузной микроочаговой неврологической симптоматикой в виде анизорефлексии, недостаточности конвергенции, негрубых рефлексов орального автоматизма.
В этой стадии могут появляться признаки снижения профессиональной и социальной адаптации. В основе всех синдромов, свойственных дис-циркуляторной энцефалопатии, лежит разобщение связей вследствие диффузного аноксически-ишемического повреждения белого вещества. При вестибуломозжечковом (или вестибулоатактическом) синдроме субъективные жалобы на головокружение и неустойчивость при ходьбе сочетаются с нистагмом и координаторными нарушениями.
Пирамидный синдром при дисциркуляторной энцефалопатии характеризуется высокими сухожильными и положительными патологическими рефлексами, нередко асимметричными. Затруднения при поворотах во время ходьбы проявляются не только топтанием на месте, но и поворачиванием всем корпусом с нарушением сохранения равновесия, что может сопровождаться падением.
Генез этих нарушений сочетанный, обусловленный поражением пирамидных, экстрапирамидных и мозжечковых систем. Для диагностики хронической недостаточности мозгового кровообращения необходимо установить связь между клиническими проявлениями и патологией церебральных сосудов. Атеросклеротические стенозы развиваются обычно в начальных отрезках внутренней сонной артерии и в области бифуркации общей сонной артерии. Основное направление лабораторных исследований - уточнение причин развития хронической недостаточности мозгового кровообращения и её патогенетических механизмов.
Важное место отводят ультразвуковым методам исследования, позволяющим выявлять как нарушения мозгового кровотока, так и структурные изменения сосудистой стенки, которые бывают причиной стенозов.
Считают, что хроническая недостаточность мозгового кровообращения существует у 80% пациентов со стенозирующим поражением магистральных артерий головы. Очевидно, этот показатель может достичь и абсолютной величины, если для выявления признаков хронической ишемии мозга проводить адекватное клинико-инструментальное обследование.
Если в основе хронической недостаточности мозгового кровообращения лежит только артериальная гипертензия, то правомерно употребление термина «гипертоническая энцефалопатия». По мере прогрессирования хронической недостаточности мозгового кровообращения происходит нарастающее снижение защитных саногенетических механизмов, в том числе и антиоксидантных свойств плазмы.
Дисциркуляторная энцефалопатия и ее основные симптомы
Дисциркуляторная энцефалопатия - болезнь, которая сопровождается органическими изменениями нервных тканей. Стоит отметить, что при отсутствии лечения заболевание прогрессирует, ведя к неприятным и опасным последствиям. Именно поэтому так важно вовремя обратиться за помощью к специалисту.
В большинстве случаев заболевание возникает на фоне хронической сосудистой недостаточности в тканях головного мозга. Из-за нарушения кровообращения и, соответственно, дефицита кислорода и питательных веществ наблюдается изменение структур, что ведет к серьезным нарушениям в работе всего организма. Причины сосудистой недостаточности могут быть разными. Чаще всего дисциркуляторная энцефалопатия является результатом атеросклероза (закупорки) сосудов головного мозга. Но к такому же результату могут привести хроническая гипертоническая болезнь, ревматизм и другие проблемы.
Дисциркуляторная энцефалопатия: симптомы
Основные признаки болезни напрямую зависят от стадии ее развития. В современной медицине принято выделять три основных этапа, каждый из которых сопровождается разной симптоматикой:
На первой стадии (стадия компенсации) в основном наблюдаются изменения психического состояния и поведения больного человека. Как правило, в этот период пациенты становятся эмоционально неустойчивыми - они слишком возбудимы, несдержанны и раздражительны. Нередко такое состояние сказывается и на качестве сна, который становится тревожным, в результате чего человек просто не может нормально отдохнуть. Иногда наблюдаются головные боли и головокружения, а также снижение памяти и концентрации.
Вторая стадия сопровождается уже более стойкими органическими изменениями в тканях головного мозга, что не может не отобразиться на состоянии больного. Периодические головные боли становятся постоянными. Исчезает повышенная возбудимость - человек становиться вялым, подавленным, быстро утомляется, плохо спит. По мере развития болезни наблюдаются и другие нарушения, например, исчезают некоторые рефлексы, значительно ухудшается память, снижается слух, появляется тремор в конечностях, а также судорожные припадки.
Дисциркуляторная энцефалопатия на третьей стадии сопровождается более выраженными симптомами, ведь в этот период морфологические изменения мозговых оболочек уже несложно заметить во время томографии. Все вышеперечисленные симптомы остаются, но становятся еще более явными. Кроме того, появляются и другие нарушения, которые зависят от того, какая именно зона мозга была повреждена. Нередко болезнь сопровождается парезом или параличом, наблюдаются нарушения речи и серьезные психические расстройства.
Терапия напрямую зависит от стадии заболевания и присутствующих симптомов. Пациентам, как правило, назначают препараты, улучшающие кровоток, а также те лекарства, которые укрепляют стенки сосудов и устраняют их спазм. В некоторых случаях используют средства, которые регулируют деятельность головного мозга. При повышенной возбудимости показан прием седативных препаратов, в то время как при повышенном артериальном давлении применяются гипотензивные лекарства.
ХНМК - хроническое нарушение мозгового кровообращения
Принято выделять начальные проявления нарушения мозгового кровообращения как ранней стадии ХНМК и ДЭ (дисциркуляторную энцефалопатию) - мультифокальное поражение мозга, обусловленное хронической недостаточностью кровообращения.
В свою очередь, различают следующие формы ДЭ:
Причины и патогенез ХНМК
Как правило, хроническое нарушение мозгового кровообращения - следствия сердечно-сосудистой патологии. Обычно ХНМК развивается на фоне:
- вегетативно-сосудистой дистонии;
- атеросклероза, гипертензии;
- диабета;
- сердечных заболеваний различной этиологии;
- васкулитов;
- заболеваний крови, сопровождающихся нарушением ее реологических свойств.
Данные патологии изменяют общую и мозговую гемодинамику и ведут к снижению церебральной перфузии (менеемл/100 г в минуту). К важнейшим факторам, участвующим в патогенезе ХНМК, относят:
- изменения экстра-, интракраниальных отделов сосудов головы;
- недостаточность возможностей коллатерального кровообращения;
- нарушение ауторегуляции кровообращения;
- нарушение реологии.
Значительную роль в прогрессировании ХНМК играют ожирение, гиподинамия, злоупотребление алкоголем и курение.
Симптомы хронического нарушения мозгового кровообращения
На ранних стадиях ХНМК, картина характеризуется жалобами пациентов на чувство тяжести в голове, нерезко выраженные головокружения, неустойчивость при ходьбе, шум в голове, быструю утомляемость, снижение внимания и памяти, а также нарушение сна. Начальные проявления недостаточности кровообращения возникают после психоэмоционального и/или физического перенапряжения, на фоне употребления алкоголя, при неблагоприятных метеорологических условиях. У больных отмечают признаки вегетативно-сосудистой и эмоциональной лабильности, некоторую замедленность процессов мышления, возможна недостаточность конвергенции. Прогрессирова-ние начальных проявлений недостаточности кровообращения ведет к формированию следующей стадии - ДЭ.
Зависимости от выраженности проявлений выделяют три стадии хронического нарушения мозгового кровообращения. В I стадии симптомы выражены незначительно, больные обычно сохраняют работоспособность; во II стадии симптомы выражены умеренно, и в III стадии больные становятся нетрудоспособными.
При атеросклеротической энцефалопатии, т. е. при ДЭ, обусловленной атеросклеротическим поражением сосудов, обеспечивающих кровоснабжение головного мозга, в I стадии отмечают снижение внимания и памяти, особенно на текущие события, затрудняется запоминание новой информации, больному трудно переключаться с одного занятия на другое. При этом легкие когнитивные нарушения, как правило, компенсируются за счет сохранившихся бытовых и профессиональных навыков, а также интеллектуальных возможностей. Нередко пациенты жалуются на повышенную утомляемость и снижение работоспособности, часто наблюдается эмоциональная лабильность со снижением психоэмоционального фона. Отмечают диффузные головные боли, шум в голове. Характерны жалобы больных на неустойчивость при ходьбе. В неврологическом статусе выявляют незначительную рассеянную симптоматику в виде умеренных признаков псевдобульбарного синдрома, сухожильной гиперрефлексии и анизорефлексии, а также постуральной неустойчивости.
Во II стадии клинические проявления прогрессируют, нарастают когнитивные нарушения, снижается работоспособность, больные становятся обидчивыми и раздражительными. Отмечают сужение интересов, нарастают расстройства памяти. Часто присутствуют тупые головные боли, головокружение, неустойчивость при ходьбе. В неврологическом статусе выявляют анизорефлексию, псевдобульбарные симптомы, вестибуло-мозжечковые расстройства и подкорковые симптомы.
В III стадии отмечается дальнейшее усугубление неврологических проявлений. У больных выявляют значительную рассеянную неврологическую симптоматику в виде нарастания пирамидной недостаточности, псевдобульбарных расстройств, мозжечковых и экстрапирамидных симптомов, а также нарушения контроля тазовых органов. Возможны эпилептические приступы. Для III стадии характерны выраженные нарушения высших психических функций: значительные когнитивные расстройства до деменции, вероятно развитие апатоабулического синдрома, выраженные эмоционально-личностные изменения. На поздних стадиях больные утрачивают навыки к самообслуживанию. Для атеросклеротической энцефалопатии типичны сонливость после еды, триада Виндшейда. В III стадии может наблюдаться болезнь Гаккебуша, или псевдо-альцгеймеровская форма атеросклероза - симптомокомплекс, основным проявлением которого служит деменция. При этом отмечают снижение памяти, конфабуляции, выраженное сужение круга интересов, некритичность, расстройства речи, гнозиса и праксиса. Кроме того, в поздней стадии атеросклеротической энцефалопатии возможно формирование синдрома Демаже-Оппенгейма, для которого характерен постепенно развивающийся центральный тетрапарез.
Хроническая гипертоническая энцефалопатия - форма ДЭ, обусловленная артериальной гипертензией. Артериальная гипертензия приводит к диффузному поражению мозговой ткани, болезнь достаточно быстро прогрессирует при значительных колебаниях артериального давления, повторяющихся гипертонических кризах. Заболевание может проявляться в достаточно молодом возрасте, в среднем влет. В начальных стадиях клиническая картина гипертонической энцефалопатии отличается достаточной динамичностью и обратимостью симптомов. Характерен неврозоподобный синдром, частые головные боли, преимущественно затылочной локализации, шум в голове. В дальнейшем могут появляться признаки двусторонней пирамидной недостаточности, элементы акинетико-ригидного синдрома, тремор, эмоционально-волевые расстройства, снижение внимания и памяти, замедленность психических реакций. По мере прогрессирования возникают личностные нарушения, сужается круг интересов, нарушается разборчивость речи, нарастает тревожность, отмечается слабодушие. Больным свойственна расторможенность.
В III стадии гипертонической энцефалопатии у больных, как правило, возникает выраженный атеросклероз, состояние характеризуется чертами, типичными и для атеросклеротической энцефалопатии - развивающейся деменцией. В далеко зашедшей стадии пациенты теряют способность к самообслуживанию, контролю тазовых функций, могут появляться признаки апато-абулического или параноидального синдромов.
Вариант гипертонической энцефалопатии в сочетании с атеросклеротическим поражением мозга - энцефалопатия Бинсвангера (прогрессирующая сосудистая лейкоэнцефалопатия). Она обычно проявляется в возрасте 50 лет и характеризуется снижением памяти, когнитивными нарушениями, двигательными нарушениями при хроническом нарушении мозгового кровообращения по подкорковому типу. Иногда бывают эпилептические приступы. Как правило, энцефалопатия при хроническом нарушении мозгового кровообращения развивается постепенно, хотя возможно и ступенчатое прогрессирование, связанное с сосудистыми кризами, колебаниями АД и сердечными нарушениями.
Венозная ДЭ отличается венозным застоем в черепе, хронической гипоксией и внутричерепной гипертензией. Венозная ДЭ чаще развивается у пациентов с сердечно-легочными заболеваниями, а также с артериальной гипотензией.
Диагностические процедуры при ХНМК включают сбор анамнеза с учетом информации о соматической патологии (особенно о сердечно-сосудистых заболеваниях), анализ жалоб пациентов, неврологическое, нейропсихологическое обследование. Инструментальное обследование предполагает ультразвуковую допплерографию (УЗДГ), реоэнцефалографию, КТ) или МРТ, офтальмоскопию и ангиографию. Как правило, необходимо обследование сердца (электрокардиография - ЭКГ, эхокардиография), а также исследование реологических свойств крови.
Лечение хронического нарушения мозгового кровообращения
Артериальная гипертензия служит одним из важнейших факторов риска ХНМК, однако для больных ДЭ неблагоприятны и эпизоды гипотензии. В процессе коррекции целесообразно поддерживать АД на стабильном уровне, несколько превышающем «оптимальные» показатели:мм рт.ст. Следует подбирать медикаменты от хронического нарушения мозгового кровообращения с учетом особенностей больного, его реакции на назначаемые лекарства. С целью лечения артериальной гипертензии применяют ингибиторы ангиотензинпревращающего фермента - АПФ (каптоприл, периндоприл, эналаприл, эналаприлат), антагонисты рецепторов ангиотензина II (кандесартан, эпросартан), β-адреноблокаторы (в частности, атенолол, лабеталол, метопролол, пропранолол, эсмолол), агонисты центральных α-адренорецепторов (клонидин), блокаторы медленных кальциевых каналов (нифедипин). Диуретические средства в качестве гипотензивной терапии применяют только по показаниям (например, сердечная недостаточность, неэффективность других антигипертензивных препаратов) вследствие возможного ухудшения реологии крови.
Прогноз
Обычно хроническое нарушение мозгового кровообращения характеризуется медленно прогрессирующим течением, хотя возможно и ступенеобразное прогрессирование (обычно после сосудистых кризов). В I стадии трудоспособность и бытовая адаптация пациентов в большинстве случаев сохранена, во II стадии отмечается легкое или умеренное снижение трудоспособности, в III стадии больные нетрудоспособны, нередко не способны к самообслуживанию.
Полезно:
Статьи по теме:
Добавить комментарий Отменить ответ
Статьи по теме:
Медицинский сайт Surgeryzone
Информация не является указанием для лечения. По всем вопросам обязательна консультация врача.
Статьи по теме:
Хроническое нарушение мозгового кровообращения (ХМНК): что это такое?
1. Кровоснабжение мозга 2. Причины заболевания 3. Механизмы развития 4. Клинические проявления 5. Диагностика 6. Лечение
Цереброваскулярная патология занимает лидирующее положение среди всех неврологических заболеваний. Если выявление острых гемодинамических нарушений чаще всего не представляет трудностей за счет ярких клинических проявлений, хроническая дисциркуляция может не диагностироваться на протяжении значительного времени. Такие неспецифические симптомы, как периодические головные боли, усталость, рассеянность внимания порой являются предвестниками постепенного нарастания заболевания. При этом хроническое нарушение мозгового кровообращения (ХНМК) зачастую приводит к инвалидности и существенно снижает качество жизни пациента.
ХНМК представляет собой постепенно прогрессирующее заболевание головного мозга, в основе которого лежит его диффузный дисциркуляторный процесс, приводящий к ишемизации нервной ткани. Обеднение церебрального кровотока изменяет биохимические реакции в нервных клетках, нарушает их питание и в последующем вызывает гибель нейронов. При существенных гемодинамических сдвигах проявляются неврологические симптомы, связанные с отсутствием адекватного кровоснабжения тех или иных участков головного мозга.
Термин «хроническая недостаточность мозгового кровообращения» в международной классификации болезней МКБ 10 отсутствует. Наиболее близкими по клинической картине и патогенезу заболевания считаются хроническая ишемия мозга (код I 67.9) и цереброваскулярная болезнь не уточненная (код I 67.9). Кроме этого, в МКБ 10 можно встретить схожие понятия – прогрессирующая сосудистая лейкоэнцефалопатия, церебральный атеросклероз и гипертензивная энцефалопатия.
Кровоснабжение мозга
Структуры головного мозга получают кровоснабжение из вертебрально-базилярного сосудистого бассейна (ВББ) и каротидной системы.
Каротидная система дает переднюю и среднюю мозговые артерии, которые питают:
- лобную, теменную и височные доли;
- стриопаллидарные подкорковые структуры;
- внутреннюю капсулу.
Зоны кровоснабжения вертебрально-базилярного бассейна:
Преимущественная дисциркуляция в вертебро-базилярной системе часто связана с анатомическими особенностями позвоночных артерий, которые располагаются в канале шейных позвонков. Остеохондроз этого отдела, травмы шеи и смещения позвонков деформируют сосуды и препятствуют адекватному кровоснабжению головного мозга.
Два кровоснабжающих бассейна связаны соединительными артериями, которые замыкают Виллизиев круг. Считается, что такая закрытая система является проявлением компенсаторных механизмов, необходимых при исключении из кровотока одной из артерий. Если коммуникантные сосуды полноценно не функционируют или отсутствуют полностью, Виллизиев круг считается незамкнутым или открытым.
Причины заболевания
Недостаточность мозгового кровообращения в основном встречается у пожилых людей. Однако в последнее время наметилась печальная тенденция к «омоложению» заболевания. При этом причины развития болезни зачастую не зависят от возраста пациента. К основным предрасполагающим факторам можно отнести:
- нестабильность артериального давления (гипертоническая болезни, гипотензия);
- атеросклероз;
- кардиальную патологию;
- васкулиты;
- нарушения реологии крови;
- сахарный диабет;
- хронические интоксикации;
- гиподинамию;
- ожирение;
- стрессовые ситуации.
Причины патологии могут скрываться и в генетической предрасположенности человека к развитию этиологических составляющих болезни (наследственные формы гипертонии, сахарного диабета, гиперлипидемии).
Механизмы развития
Недостаточный церебральный кровоток провоцирует целый ряд морфо-функциональных нарушений, играющих основную роль в развитии болезни. Отсутствие адекватного кислородоснабжения клеток:
- снижает активность окислительно-восстановительных процессов;
- ингибирует синтез аденозинфосфата;
- угнетает аэробную форму гликолиза;
- активирует анаэробный путь утилизации глюкозы;
- нарушает активность транспорта ионов через клеточную стенку.
Данные процессы приводят к формированию мелких точечных очагов ишемии, диффузно разбросанных в ткани головного мозга. Степень гипоксического повреждения нервной ткани обуславливают причины патологического процесса, тяжесть этих факторов, длительность их воздействия и состояние самого организма (кислотно-щелочное равновесие, уровень газов крови).
Клинические проявления
Клиническая картина заболевания зависит от длительности болезни и сосудистого бассейна, где преимущественно происходит дисциркуляция. За счет того, что очаги ишемии чаще всего локализованы диффузно, симптомы болезни могут включать несколько составляющих.
В настоящее время используют градацию хронической цереброваскулярной патологии на три степени. Такое разделение отражает выраженность основных проявлений и тяжесть заболевания.
Для недостаточности кровоснабжения мозга I степени характерно наличие рассеянной неврологической симптоматики, которая не позволяет выделить ведущий неврологический синдром. Как правило, при этом наблюдается небольшое количество мелких очагов ишемии, не способных привести к выраженным функциональным нарушениям. Пациенты отмечают жалобы на общую слабость, периодические головные боли, головокружения, рассеянность внимания, снижение памяти, быструю утомляемость. Неврологический осмотр выявляет пирамидную недостаточность с асимметрией сухожильных и периостальных рефлексов, симптомы легкой дисфункцию вестибуло-мозжечковой системы, вегетативные проявления.
II степень хронической цереброваскулярной патологии диагностируется при выявлении очагового симптомокомплекса болезни. На этой стадии чаще всего формируется:
- мозжечковый синдром. Проявляется статической и динамической атаксией, неустойчивостью в позе Ромберга, дисметрией и нарушением выполнения координаторных проб.
- пирамидные расстройства. Выявляются при наличии парезов конечностей с проявлением патологических рефлексов;
- стрио-паллидарные нарушения. Чаще всего диагностируется сосудистый паркинсонизм со специфическим тремором по типу «счета монет» или «скатывания пилюль», повышением мышечного тонуса по экстрапирамидному варианту и гипокинезиями;
- синдром чувствительных нарушений. Возникает при повреждении церебральных проводников поверхностной и глубокой чувствительности. Формируются симптомы гипестезии, извращение чувствительности, гиперпатия, снижение двумерно-пространственного чувства.
- когнитивная дисфункция. Проявляется патологией памяти, внимания, мышления. Для II степени хронической ишемии головного мозга не типично грубое когнитивное снижение.
III степень хронической недостаточности головного мозга диагностируется при выраженной когнитивной патологии с развитием деменции. Пациенты при этом, как правило, дезориентированы, не критичны. В этот период характерны симптомы эмоциональных нарушений в виде апато-абулического синдрома и агрессивного поведения. Обширные зоны ишемии могут выступать в роли эпилептического очага с развитием периодических сомато-моторных или сомато-сенсорных пароксизмов. Симптомы болезни на этой стадии практически не поддаются курации медикаментозными средствами. Ее лечение сводится к социальной реабилитации и средовой адаптации больного.
Пациенты с хроническим нарушением церебральной гемодинамики III степени нуждаются в постоянном контроле со стороны родственников и врачей.
Церебральный кровоток напрямую связан с качеством периферического кровообращения. При снижении перфузии мозга возможно клиническое проявление симптомокомплекса сосудистых нарушений на периферии. Так, хронические формы церебральной дисциркуляции могут быть ассоциированы с развитием периферического синдрома Рейно.
Существует понятие «начальные проявления недостаточности мозгового кровообращения». Такой диагноз правомочен при наличии субъективных жалоб, типичных для церебральной дисциркуляции, при наличии нормального неврологического статуса.
Диагностика
Для подтверждения диагноза необходимо проведения ряда диагностических процедур. С одной стороны, это позволяет уточнить наличие основного морфологического субстрата заболевания (очагов ишемии), а также выявить предрасполагающие факторы и степень их проявлений. С другой стороны, дополнительные инструментальные методы обследования могут исключить другую патологию головного мозга, способную проявляться подобным неврологическим дефицитом.
В стандарты диагностики хронической цереброваскулярной недостаточности входят:
- нейровизуализация;
- ангиография;
- ультразвуковое сканирование сосудов головы и шеи;
- суточное мониторирование показателей периферического артериального давления;
- электрокардиаграмма;
- рентгенологическое исследование шейного отдела позвоночника;
- анализ липидного спектра крови;
- коагулограмма;
- гликемический профиль.
Лечение
Хронические формы нарушений мозгового кровотока, как правило, подлежат амбулаторному лечению. В стационар госпитализируются декомпенсированные виды патологии с повышенной вероятностью развития острых цереброваскулярных осложнений.
Лечение недостаточности кровоснабжения мозга должно корректировать факторы риска заболевания и препятствовать его прогрессированию. Для этого следует активировать компенсаторные механизмы, направленные на восстановление кровотока. Основное лечение направлено на причины болезни и восстановление церебральной перфузии.
Для нормализации фона развития хронической недостаточности мозгового кровообращения назначают:
- гипотензивные средства;
- гиполипидемическое лечение;
- антиагреганты.
Лечение данными препаратами предполагает их постоянный прием. Этиотропную терапию хронической ишемии мозга не используют в качестве курсового лечения.
Для стабилизации состояния пациента используют:
- антиоксиданты;
- нейротрофики;
- сосудистые протекторы для улучшения как центрального, так и периферического кровотока;
- ноотропные препараты;
- метаболические средства.
Базовое лечение дополняют симптоматическими средствами для нивелирования отдельных составляющих клинических проявлений заболевания (анальгетики, антиконвульсанты).
В комплексное лечение I и II степени хронической цереброваскулярной патологии, а также начальных проявлений мозговой дисциркуляции, включают физиопроцедуры, массаж, психотерапию, позволяющие купировать умеренно выраженные симптомы болезни.
Хроническая ишемия головного мозга – серьезная неврологическая патология, имеющая неблагоприятные последствия без своевременного лечения. Прогноз напрямую зависит от продолжительности болезни, степени ее прогрессирования и адекватности назначенной терапии. Избежать развитие острых цереброваскулярных нарушений и сосудистой деменции позволит грамотное лечение и соблюдение основных правил профилактики (правильный рацион питания, умеренная физическая активность, регулярное медицинское обследование).
Написать комментарий
Заболевания
Желаете перейти к следующей статье «Церебральная микроангиопатия головного мозга: формы и лечение»?
Копирование материалов возможно только с указанием активной ссылки на первоисточник.
Хнмк в вбб что это такое
Одной из частых причин возникновения головокружения является недостаточность мозгового кровообращения в вертебрально-базилярном бассейне (ВББ), которая может протекать в виде хронической ишемии, преходящих нарушений мозгового кровообращения или в виде инсультов.
Патогенез. Основными причинами ишемических изменений при данной патологии являются факторы, ограничивающие приток крови в вертебрально-базилярную систему или же способствующие избыточному оттоку из нее в другие сосудистые бассейны. Патогенез недостаточности мозгового кровообращения в ВББ может охватывать крайне широкий спектр изменений. Наряду с патологией сосудов вертебрально-базиллярной системы (стенозы и окклюзии) вследствие атеросклероза, большое значение имеют экстравазальные факторы. Например, возможен тромбоз позвоночной артерии, обусловленный диссекцией артерии при хлыстовой или иной травме шеи, неадекватных мануальных манипуляциях на шейном отделе позвоночника.
К числу других причин относятся также патологические извитости, врожденные нарушения развития в виде гипо- и аплазии позвоночной артерии, аномалия Киммерли. При наличии последней при повороте головы происходят перегиб и компрессия позвоночной артерии с ее возможной травматизацией
Также значимое влияние на кровоток в вертебрально-базилярном бассейне могут оказывать такие патологические состояния, как аномалия Клиппеля-Фейля-Шпренгеля, незаращение задней дужки атланта, седловидная гиперплазия боковых масс атланта, недоразвитие суставных отростков шейных позвонков, шейные ребра, “steal”-синдром (подключично-позвоночное обкрадывание) и ряд других. Кроме того, часто возникает закупорка сосудов тромбом, сформировавшимся и мигрировавшим в бассейн позвоночной или базилярной артерии из полости сердца.
Необходимо, однако, отметить, что большинство из перечисленных факторов значимы именно для острой сосудистой катастрофы, манифестирующей головокружением, – преходящих нарушений мозгового кровообращения или инсультов. Системного головокружения (т.е., когда у человека возникает ощущение падения, перемещения в пространстве, что сопровождается тошнотой и рвотой) при хронической недостаточности мозгового кровообращения не бывает никогда, а под несистемным чаще всего маскируется тревога, депрессия, ортостатическая гипотензия, метаболические расстройства (гипо-, гипергликемия), лекарственное головокружение, нарушения внимания, зрения и пр., которые требуют адекватной диагностики и лечения.
Клинические проявления. Ядром клинической картины при преходящих нарушениях мозгового кровообращения в вертебрально-базилярном бассейне являются эпизоды головокружения, часто сопровождающиеся тошнотой, рвотой, неустойчивостью при ходьбе и стоянии, шумом, ощущением заложенности в ушах, вегетативными расстройствами в виде профузного пота, тахикардии, побледнения или же наоборот покраснения кожи лица, длительностью от нескольких минут до нескольких часов. Также могут наблюдаться нарушения слуха (преимущественно снижение) и зрения («мушки» перед глазами, «затуманивание зрения», “нечеткость картины”). Крайне драматичными для больных являются внезапные падения без потери сознания («дроп-атаки», синдром Унтерхарншайдта), представляющие собой острое нарушение кровообращения в ретикулярной формации ствола мозга и возникающие обычно при резких поворотах или запрокидывании головы.
Инсульты в вертебрально-базилярном бассейне характеризуются быстрым началом (от появления первых симптомов до их максимального развития проходит не более 5 мин, обычно менее 2 мин), а также следующей неврологической симптоматикой:
- двигательные нарушения: слабость, неловкость движений или паралич конечностей;
- расстройства чувствительности: потеря чувствительности или парестезии конечностей и лица;
- нарушение зрения в виде двоения, выпадения полей зрения;
- нарушение равновесия, неустойчивость
- нарушение глотания и четкости речи.
Особой формой острого нарушения мозгового кровообращения в ВББ является инсульт “лучника” (bowhunter’s stroke), связанный с механической компрессией позвоночной артерии на уровне шейного отдела позвоночника при крайнем повороте головы в сторону.
Механическая компрессия позвоночной артерии на уровне шейного отдела позвоночника, лежащая в основе развития инсульта “лучника”.
Механизм развития такого инсульта объясняется натяжением артерии при повороте головы, сопровождающимся надрывом интимы сосуда (диссекцией) особенно у больных с патологическими изменениями артерий.
Диагностика. При диагностике недостаточности мозгового кровообращения в ВББ необходимо учитывать, что симптомы заболевания зачастую неспецифичны и могут быть следствием другой неврологической или иной патологии, что требует тщательного сбора жалоб пациента, изучения анамнеза заболевания, физикального и инструментального обследований для выявления главной причины его развития. Ведущую роль в диагностике клинически значимых изменений кровотока в вертебрально-базилярном бассейне в настоящее время играют нейровизуализационные методы исследования головного мозга (МРТ и КТ), а также ультразвуковая допплерография и дуплексное сканирование с ЦДК, позволяющие неинвазивно и сравнительно дешево оценить структуру и проходимость сосудистого русла.
Важно отметить, что дифференциальная диагностика между головокружением, вызванным поражением мозжечка и/или ствола головного мозга (центрального) и возникающим при нарушении функции вестибулярного аппарата или вестибулярного нерва (периферического), не всегда проста. С одной стороны очень часто за инсульт принимаются такие состояния как доброкачественное пароксизмальное позиционное головокружение, в то же самое время иногда пациенты с острой сосудистой недостаточностью в ВББ ошибочно проходят лечение по поводу “шейного остеохондроза c вестибулопатическим синдромом” у мануальных терапевтов и остеопатов с развитием соответствующих осложнений.
Лечение. В случае остро возникшего неврологического дефицита (альтернирующих синдромов, мозжечковой недостаточности, «негативных» скотом и т. д.) пациент должен быть в экстренном порядке госпитализирован в региональный сосудистый центр или неврологическое отделение для исключения инсульта в ВББ. При его подтверждении лечение производится согласно актуальным в настоящее время руководствам и рекомендациям.
При головокружении на фоне хронической недостаточности мозгового кровообращения в ВББ основное внимание уделяется препаратам, улучшающим кровообращение головного мозга за счет вазодилатирующего и реопозитивного действия (винпоцетин, циннаризин, бетагистин и др.). Большое значение имеет адекватная коррекция артериального давления, профилактика тромбообразования при различных нарушениях сердечного ритма.
Additional information
Новости
Раздел сайта по лечению головокружения
У нас появился новый раздел сайта. Надеемся, что он станет для вас надежным помощником.